А.А. Капто
- Кафедра урологии АНО ДПО «Центр обучения медицинских работников»; Россия, 125130 Москва, Старопетровский пр-д, 7а, стр. 30;
- ФГАОУ ВО «Российский университет дружбы народов»; Россия, 117198 Москва, ул. Миклухо-Маклая, 6;
- Центр андрологии ООО «СМ-Клиника»; Россия, 125040 Москва, пер. Расковой, 14/22 Контакты: Александр Александрович Капто alexander_kapto@mail.ru
Введение
Варикозная болезнь вен органов малого таза не является самостоятельным заболеванием, а развивается вследствие определенных причин: дисплазии соединительной ткани, портальной гипертензии, артериовенозных конфликтов (синдрома орехокола (nutcracker syndrome), заднего синдрома орехокола (posterior nutcracker syndrome), синдрома Мея–Тернера (May–Thurner syndrome)), опухолей, приводящих к венозной обструкции, а также артериовенозных фистул [1].
Подвздошная венозная компрессия и один из ее вариантов, синдром Мея–Тернера, считаются наиболее сложными состояниями в плане рационального ведения пациентов с урологической патологией. Согласно данным авторитетных зарубежных авторов и клиническим рекомендациям по диагностике и лечению хронических заболеваний вен, разработанным Ассоциацией флебологов России (2018), эндоваскулярное стентирование левой общей подвздошной вены является безальтернативным способом устранения нарушений венозного оттока из малого таза при синдроме Мея–Тернера [2–6].
Решение о проведении рентгеноэндоваскулярной ангиопластики и стентирования подвздошных вен принимается в процессе выполнения рентгеноконтрастной флебографии.
Флеботонометрия в процессе флебографии рекомендована многими исследователями, занимающимися диагностикой и лечением венозной компрессии. Вместе с тем отношение к этому методу диагностики в настоящее время носит противоречивый характер. Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен, разработанные Ассоциацией флебологов России (2018), не считают флеботонометрию обязательной для принятия решения о необходимости стентирования подвздошных вен при варикозной болезни вен органов малого таза и нетромботическом синдроме Мея–Тернера [6]. Но некоторые исследователи, например А.В. Покровский и соавт., используют флеботонометрию, хотя и большей частью при тромботической компрессии, именно с этой целью [7].
Особенностью нашего исследования было определение давления не только в одном участке подвздошных вен при их компрессии, как это сделано во множестве различных исследований, а в нескольких участках – наружной и в общей подвздошных венах в спокойном состоянии и при пробе Вальсальвы. В качестве рабочей гипотезы было принято предположение о том, что между градиентом давления, определенным при флеботонометрии, максимальным диаметром вен, измеренным при трансректальном ультразвуковом исследовании (ТРУЗИ), а также углами и расстояниями, определенными при магнитно-резонансной томографии (МРТ) нижней полой вены и сосудов малого таза, должна быть сильная или средняя корреляционная и причинноследственная взаимосвязь.
Цель исследования – оценка информативности флеботонометрии при определении показаний к рентгеноэндоваскулярной ангиопластике и стентированию подвздошных вен при их компрессии.
Материалы и методы
С 26.05.2019 по 14.02.2020 было обследовано 36 пациентов с двусторонним варикоцеле и варикозной болезнью вен органов малого таза. Обследование включало:
- оценку международного индекса эректильной функции (International Index of Erectile Function, МИЭФ-5);
- ультразвуковое исследование (УЗИ) органов мошонки с цветовым доплеровским картированием;
- ТРУЗИ предстательной железы и вен перипростатического сплетения;
- МРТ нижней полой вены и сосудов малого таза;
- флебографию ренокавального и илеокавального сегментов;
- флеботонометрию ренокавального и илеокавального сегментов в спокойном состоянии и при пробе Вальсальвы.
В качестве ультразвукового критерия постановки диагноза варикоцеле был принят диаметр вен лозовидного сплетения >2 мм в покое в клиностазе, что отражает точку зрения большинства авторов по этому вопросу, таких какM.K.Wolverson исоавт. [8], M.D.Rifkin и соавт. [9], R.L. Gonda Jr и соавт. [10], E.O. Gerscovich [11] и E. Kocakoc и соавт. [12] и др.
Диагноз варикозной болезни вен органов малого таза был верифицирован при ТРУЗИ с использованием критериев, предложенных А.Ю. Цукановым и Р.В. Ляшевым [13] (расширенные вены парапростатического сплетения диаметром >5 мм и/или наличие рефлюкса крови при пробе Вальсальвы по данным дуплексного ангиосканирования с помощью ректального датчика). Этот диагноз также ставили в соответствии с классификацией, предложенной нами в 2017 г. [1, 14]. Данная классификация выделяет 3 стадии варикозного расширения вен предстательной железы: I – «видимый варикоз» при максимальном диаметре вен 1–4 мм, II – «значимый варикоз» при максимальном диаметре вен 5–10 мм, III – «выраженный варикоз» при максимальном диаметре вен >10 мм.
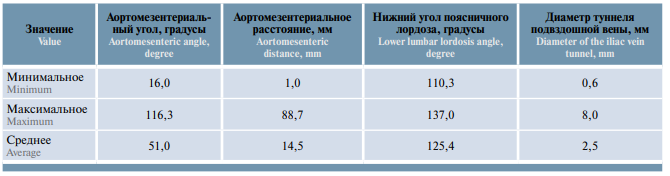
Артериовенозные конфликты (синдром орехокола, задний синдром орехокола и синдром Мея–Тернера) были верифицированы по данным МРТ нижней полой вены и сосудов малого таза. При обработке этих данных критерии определения аортомезентериальной компрессии включали величину аортомезентериального угла (aortomesenteric angle) (норма 28–65°) и аортомезентериальной дистанции (aortomesenteric distance) (норма 10–34 мм) [15, 16].
Критерии диагностики синдрома Мея–Тернера включали величину нижнего угла поясничного лордоза (lower lumbar lordosis angle), который в норме превышает 134,3°, и диаметр туннеля подвздошной вены (diameter of the iliac vein tunnel), который в норме был >4,2 мм [17].
В ходе флебографии осуществляли контрастирование всех отделов ренокавального и илеокавального сегментов. В ходе флеботонометрии измеряли давление в левой и правой наружных подвздошных венах, левой и правой общих подвздошных венах, нижней полой вене и левой почечной вене в спокойном состоянии и при пробе Вальсальвы.
После этого рассчитывали градиент давления в левой и правой наружных подвздошных венах, в левой и правой общих подвздошных венах в спокойном состоянии и при пробе Вальсальвы, а также в левой почечной вене и нижней полой вене.
Основными критериями определения регионарной венозной почечной гипертензии были уровень систолического давления >11 мм рт. ст. в левой почечной вене и разница в уровне давления в нижней полой и левой почечной венах ≥4 мм рт. ст. [18, 19]. Критерием гемодинамической значимости стеноза левой почечной вены также служила разница в уровне давления в нижней полой и левой почечной венах >5 мм рт. ст., выявленная в ходе левосторонней ренофлебографии [20, 21].
В качестве критериев наличия обструктивного кровотока в подвздошных венах при их компрессии были использованы данные D. Negus и F.B. Cockett [22], A. Rigas и соавт. [23], U. Albrechtsson и соавт. [24], S. Raju и соавт. [25], а также руководства Американского венозного форума (American Venous Forum) [26]. Согласно этим источникам, такими критериями является разница в уровне давления в левой и правой подвздошных венах >2 мм рт. ст. в спокойном состоянии и >3 мм рт. ст. при пробе Вальсальвы.
Статическую обработку результатов проводили с помощью компьютерных программ Microsoft Excel (Microsoft Corp., США), StatPlus Professional 5.2.5.0 (AnalystSoft Inc., США) и Graphical Analysis 4 (Vernier Software & Technology, США). Статистическую значимость корреляционных связей определяли путем расчета коэффициента Пирсона (r). По величине коэффициента корреляции различали полную (+1,0; –1,0), сильную (+0,7…+1,0; –1,0…–0,7), среднюю (+0,3… +0,69; –0,3…–0,69), слабую (0…+0,29; –0,29…0) связь и отсутствие связи.
Результаты
Причиной обращения пациентов к врачу-урологу были боли внизу живота и в области наружных половых органов, дизурия (ирритативная и обструктивная симптоматика), эректильная дисфункция (ухудшение утренних, спонтанных и адекватных эрекций), патоспермия (олиго-, астено- и тератозооспермия), пиоспермия, рецидивирующий хронический простатит, двустороннее и рецидивное или не убывающее варикоцеле. Из сопутствующих заболеваний отмечались геморрой и варикозное расширение вен нижних конечностей.
Возраст пациентов варьировал от 19 до 58 лет и в среднем составлял 33,2 года. МИЭФ-5 варьировал от 6 до 25 баллов и в среднем составлял 18,8 балла.
По данным УЗИ органов мошонки сцветовым доплеровским картированием у всех пациентов было выявлено двустороннее варикоцеле. Варикоцелэктомия в анамнезе была у 10 пациентов (1 операция – у 8 пациентов, 2 операции – у 2). После этого у всех пациентов развился рецидив варикоцеле с обеих сторон.
По данным ТРУЗИ, максимальный диаметр вен предстательной железы слева варьировал от 2,5 до 12,5 мм и в среднем составил 6,7 мм, справа – от 2,5 до 11,0 мм, в среднем 6,2 мм. Объем предстательной железы варьировал от 11,5 до 35,0 см3 и в среднем составил 20,6 см3 .
У 6 пациентов выявлена I стадия варикозного расширения перипростатических вен, у 25 пациентов – II стадия, у 5 пациентов – III стадия.
МРТ нижней полой вены и сосудов малого таза была выполнена у всех пациентов, включенных в исследование (табл. 1).
Таблица 1. Результаты магнитно-резонансной томографии нижней полой вены и сосудов малого таза пациентов с двусторонним варикоцеле и варикозной болезнью вен органов малого таза (n = 36)
Table 1. Magnetic resonance imaging of the inferior vena cava and vessels of the lower pelvis in patients with bilateral varicocele and pelvic congestion disease (n = 36)
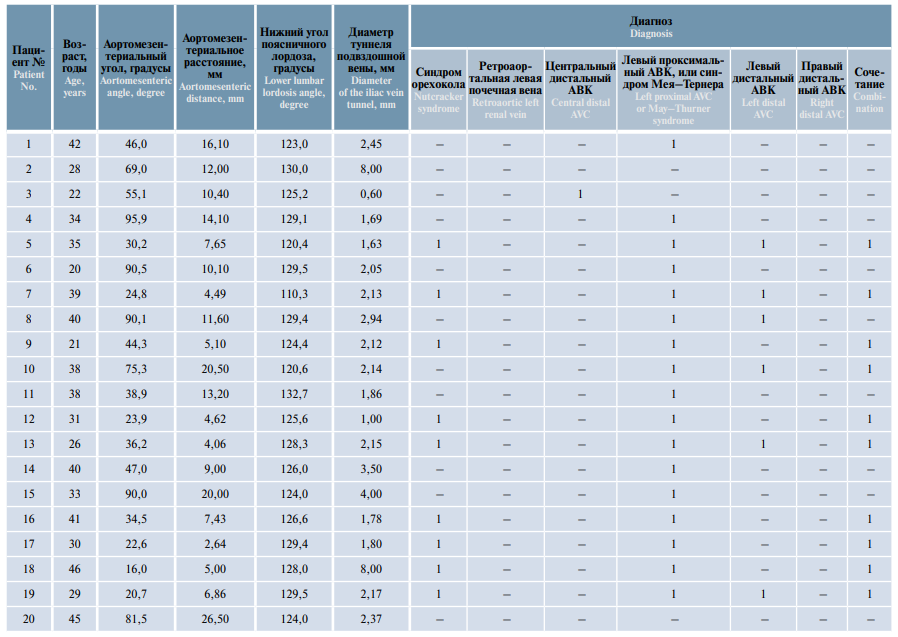
Окончание таблицы 1
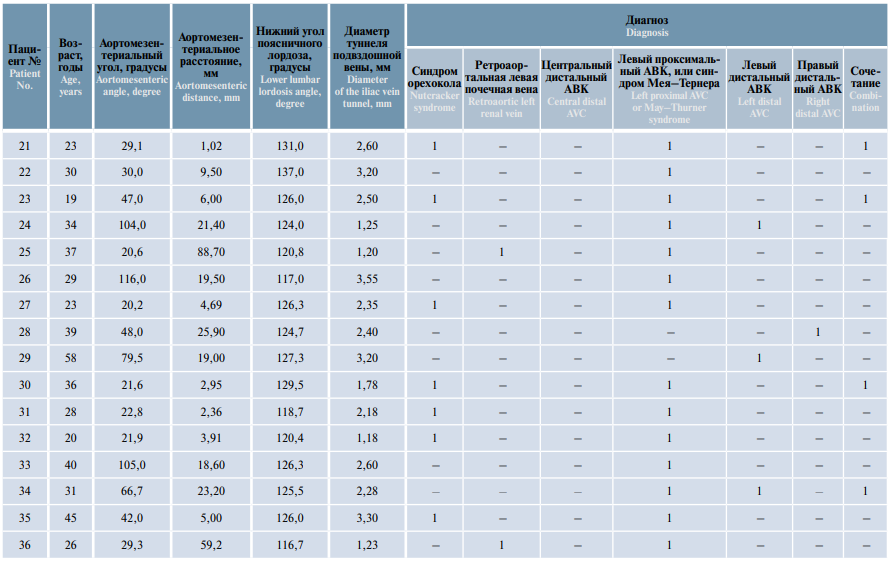
Подвздошная венозная компрессия по данным МРТ была выявлена у 35 пациентов. Анализ полученных данных показал, что в развитии клинических проявлений у этой группы пациентов ведущую роль играет не компрессия левой почечной вены (средние показатели нормальные), а компрессия подвздошных вен (средние показатели ниже нормы) (табл. 2).
Таблица 2. Минимальные, максимальные и средние значения критериев артериовенозных конфликтов по данным магнитно-резонансной томографии нижней полой вены и сосудов малого таза (n = 36)
Table 2. Minimal, maximal and mean values of arteriovenous conflict criteria per magnetic resonance imaging of the inferior vena cava and vessels of the lower pelvis (n = 36)
При обработке данных МРТ нижней полой вены и сосудов малого таза центральный дистальный артериовенозный конфликт (высокая бифуркация аорты, при которой правая общая подвздошная артерия сдавливает нижний отдел нижней полой вены вместе ее разделения на подвздошные вены) был выявлен у 1 пациента, левый проксимальный (правая общая подвздошная артерия сдавливает левую общую подвздошную вену (синдром Мея–Тернера)) – у 31 пациента, левый дистальный (сдавление левой наружной и/или левой внутренней подвздошной артерией левой наружной подвздошной вены) – у 9 пациентов. Подвздошная венозная компрессия была выявлена у 35 пациентов, синдром орехокола – у 16, задний синдром орехокола (ретроаортальная левая почечная вена) – у 2. Различные варианты сочетания артериовенозных конфликтов были обнаружены у 14 пациентов.
Флебография и флеботонометрия ренокавального и илеокавального сегментов были выполнены у всех пациентов, включенных в исследование (табл. 3, 4).
Таблица 3. Результаты флеботонометрии ренокавального и илеокавального сегментов у пациентов с двусторонним варикоцеле и варикозной болезнью вен органов малого таза (n = 36)
Table 3. Results of phlebotensiometry of the renocaval and ileocaval segments in patients with bilateral varicocele and pelvic congestion disease (n = 36)
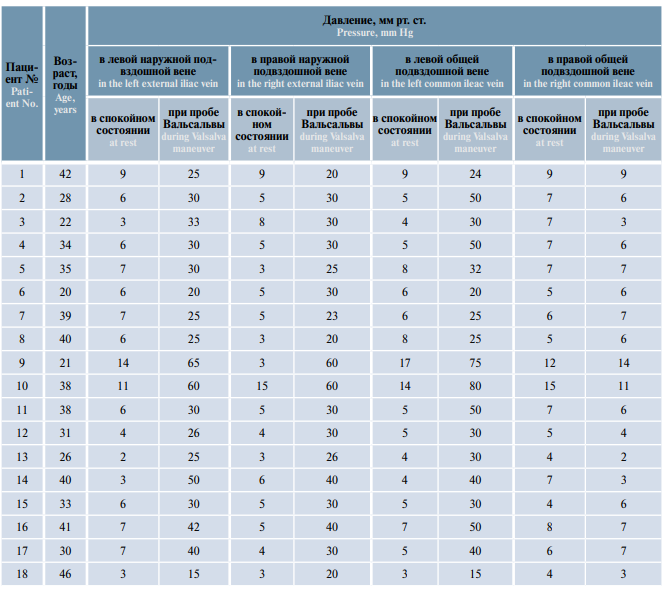
Окончание таблицы 3
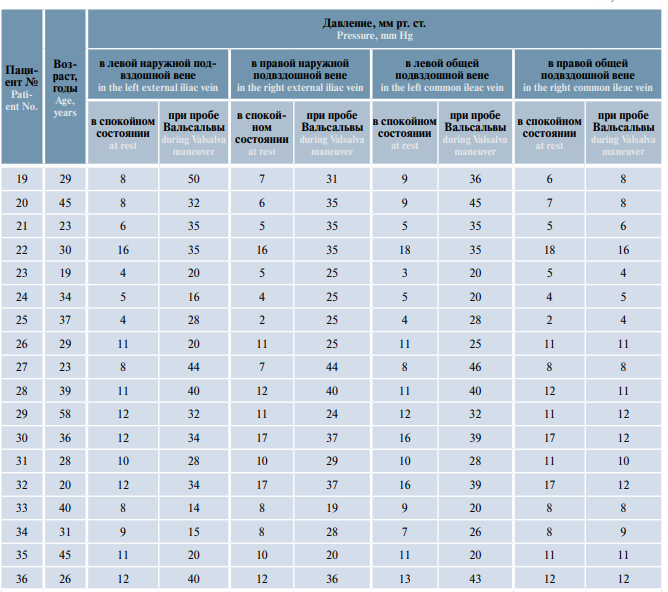
Таблица 4. Минимальные, максимальные и средние значения давления в ренокавальном и илеокавальном сегментах по данным флеботонометрии у пациентов с двусторонним варикоцеле и варикозной болезнью вен органов малого таза (n = 36)
Table 4. Minimal, maximal and mean values of pressure in the renocaval and ileocaval segments measured by phlebotensiometry in patients with bilateral varicocele and pelvic congestion disease (n = 36)
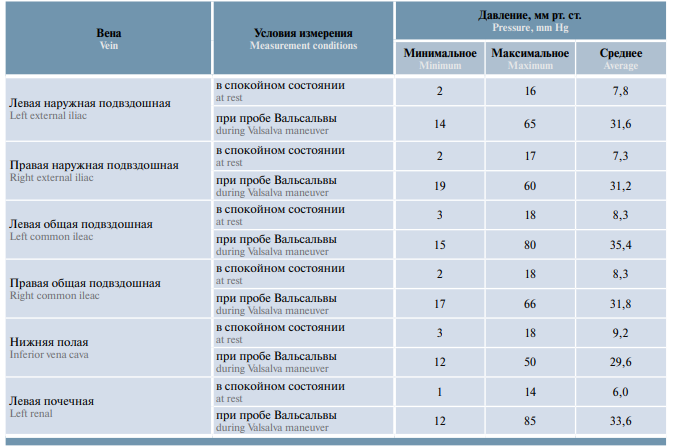
Результаты вычисления градиента давления в разных венах в спокойном состоянии и при пробе Вальсальвы представлены в табл. 5.
Таблица 5. Минимальные, максимальные и средние значения градиентов давления между венами по данным флеботонометрии у пациентов с двусторонним варикоцеле и варикозной болезнью вен органов малого таза (n = 36)
Table 5. Minimal, maximal and mean values of the pressure gradient between veins measured by phlebotensiometry in patients with bilateral varicocele and pelvic congestion disease (n = 36)
Примечание. Знак «–» означает, что при левосторонней подвздошной компрессии, по данным магнитно-резонансной томографии, давление в правой подвздошной вене больше, чем в левой.
Note. The “–” sign means that for left-sided iliac compression the pressure in the right iliac vein is greater than in the left according to magnetic resonance imaging.
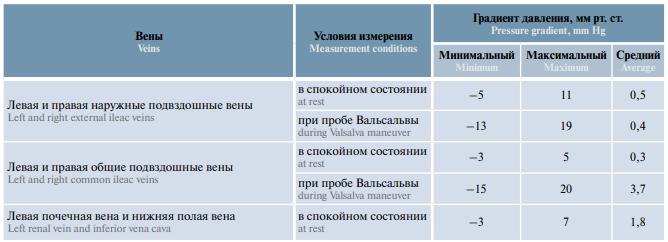
Средний градиент давления между левой и правой наружными подвздошными венами при пробе Вальсальвы (0,4 мм рт. ст.) был в 9,3 раза меньше, чем между левой и правой общими подвздошными венами при пробе Вальсальвы (3,7 мм рт. ст.), хотя это два близко располагающихся отдела одного и того же крупного сосуда (табл. 6).
Таблица 6. Градиент давления между венами по данным флеботонометрии у пациентов с двусторонним варикоцеле и варикозной болезнью вен органов малого таза (n = 36)
Table 6. Pressure gradient between veins measured by phlebotensiometry in patients with bilateral varicocele and pelvic congestion disease (n = 36)
Примечание. Знак «–» означает, что при левосторонней подвздошной компрессии, по данным магнитно-резонансной томографии, давление в правой подвздошной вене больше, чем в левой. Цветом выделены данные, противоречащие логике.
Note. The “–” sign means that for left-sided iliac compression the pressure in the right iliac vein is greater than in the left according to magnetic resonance imaging. Contradictory data is shown in color
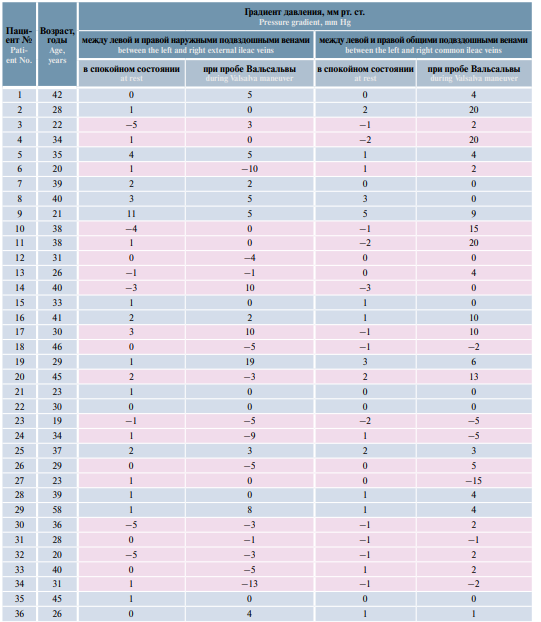
Градиент давления между левой и правой наружными подвздошными венами >2 мм рт. ст. в спокойном состоянии был выявлен у 4 (11,1 %) пациентов, >3 мм рт. ст. при пробе Вальсальвы – у 9 (25,0 %) пациентов, между левой и правой общими подвздошными венами >2 мм рт. ст. в спокойном состоянии – у 3 (8,3 %) пациентов, >3мм рт. ст. припробе Вальсальвы– у 15 (41,7 %) пациентов. Вместе с тем в 20 (55,6 %) из 36 случаев данные флеботонометрии носили противоречащий логике характер, так как наружная и общая подвздошные вены анатомически близки и представляют собой единый крупный сосуд. У пациента №2 диаметр туннеля подвздошной вены составлял 8 мм (что исключает наличие подвздошной венозной компрессии по данным МРТ), а градиент давления между левой и правой общими подвздошными венами при пробе Вальсальвы равнялся 20 мм рт. ст. (при норме <3 мм рт. ст.), что также противоречит логике.
Определена сила корреляционной связи (коэффициента Пирсона, r) между различными показателями, которые служат критериями наличия подвздошной венозной компрессии. Анализ полученных данных позволил установить наличие обратной коррелятивной связи между градиентом давления между левой и правой общими подвздошными венами при пробе Вальсальвы и максимальным диаметром вен перипростатического сплетения слева (r = –0,4255) и справа (r = –0,3761). Из полученных данных можно сделать вывод о том, что чем более выражено варикозное расширение вен органов малого таза и простаты, тем менее выражен градиент давления в подвздошных сосудах. Коррелятивная связь между разницей в уровне давления и нижним углом поясничного лордоза, диаметром туннеля подвздошной вены является слабой – на грани отсутствия (табл. 7).
Таблица 7. Коэффициенты корреляции (r) между показателями артериовенозного конфликта, определяемыми в ходе флеботонометрии и флебографии у пациентов с двусторонним варикоцеле и варикозной болезнью вен органов малого таза (n = 36)
Table 7. Correlation coefficient for characteristics of arteriovenous conflict determined by phlebotensiometry in patients with bilateral varicocele and pelvic congestion disease (n = 36)
Клиническое наблюдение
Пациент (№ 36 в табл. 1, 3, 6), 28 лет, обратился в клинику с жалобами на отсутствие детей в браке, боли в мошонке. Anamnesis morbi: бесплодный брак в течение 3 лет, 2 неудачные попытки экстракорпорального оплодотворения. Диагноз по МКБ-10: I87.1, posterior nutcracker syndrome, May–Thurner syndrome. CEAP: C2s, Ep, Asd, Pro; LIII (14.02.2020). Варикозная болезнь вен органов малого таза, III стадия. Классификация варикоцеле: слева III стадии, справа II стадии. Спермиологический диагноз: астенозооспермия. МИЭФ-5 – 24 балла. Результаты МРТ представлены в табл. 1 и на рис. 1.
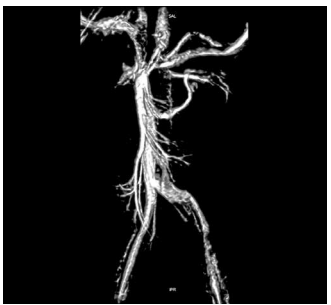
Рис. 1. Пациент №36. Магнитно-резонансная томография нижней полой вены и сосудов малого таза, 3D-реконструкция. Синдром Мея– Тернера. Стенки левой общей подвздошной вены смыкаются в центральной ее части из-за компрессии правой общей подвздошной артерией
Fig. 1. Patient No. 36. Magnetic resonance imaging of the inferior vena cava and pelvic vessels, 3D reconstruction. May–Turner syndrome. The walls of the left common iliac vein close in its central part due to compression by the right common iliac artery
Данные флебографического исследования свидетельствуют о наличии подвздошной венозной компрессии слева и выраженного венозного коллатерального кровообращения с перетоком в контралатеральную правую общую подвздошную вену (рис. 2).
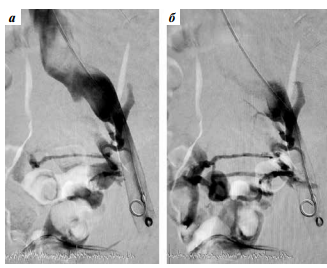
Рис. 2. Илеофлебография пациента №36. Компрессия левой общей подвздошной вены (а), выраженное коллатеральное кровообращение (б)
Fig. 2. Ileoflebography of patient No. 36. Compression of the left common iliac vein (a), heavy collateral circulation (б)
Вместе с тем, несмотря на выраженность подвздошной венозной компрессии по данным МРТ нижней полой вены и сосудов малого таза и илеофлебографии, при флеботонометрии не были получены убедительные доказательства ее наличия. Результаты флеботонометрии пациента №36 представлены в табл. 3 и 6.
Обсуждение
Наличие обратной коррелятивной связи между градиентом давления между левой и правой общими подвздошными венами при пробе Вальсальвы и максимальным диаметром вен перипростатического сплетения слева (r = –0,4255) и справа (r = –0,3761) говорит о том, что коллатеральное кровообращение приводит не только к варикозному расширению вен органов малого таза, но и к выравниванию давления в ипсилатеральных сегментах подвздошных вен вследствие действия закона сообщающихся сосудов. Эти данные подтверждаются результатами исследований других авторов. U. Albrechtsson и соавт. (1981) отметили, что разница в уровне давления в подвздошных венах при подвздошной венозной компрессии часто не превышает 2–3 мм рт. ст. [24]. S. Raju и соавт. (2011) показали, что чувствительность венографии при выявлении подвздошной венозной компрессии составляет 69 %, при выявлении коллатерального кровообращения – 28 %, при измерении разницы в уровне давления в контралатеральных подвздошных венах >3 мм рт. ст. – 10 %, при измерении разницы в уровне давления в контралатеральных подвздошных венах >4 мм рт. ст. – 33 % [25]. Позднее S. Raju (2013) обобщил опыт проведения стентирования более чем у 1500 пациентов с подвздошной венозной компрессией. Он отметил низкую чувствительность флеботонометрии, венографии и высокую диагностическую ценность МРТ, компьютерной томографии и внутрисосудистого УЗИ для выявления венозной компрессии [27]. A.H. Mahnken и соавт. (2014) в своем руководстве также отметили, что результаты флеботонометрии подвздошных вен часто бывают нормальными у пациентов с хронической венозной обструкцией [28].
Заключение
Наиболее репрезентативным для диагностики подвздошной венозной компрессии является определение градиента давления между левой и правой общими подвздошными венами при пробе Вальсальвы – чувствительность метода по отношению к результатам МРТ составляет 41,7 %. Вместе с тем в 55,6 % случаев данные флеботонометрии носили противоречащий логике характер, что мы связываем с недостаточной чувствительностью этого метода исследования. Поэтому мы пришли к заключению о том, что флеботонометрия при диагностике подвздошной венозной компрессии может быть использована только в качестве дополнительного метода исследования.
Показания к рентгеноэндоваскулярной ангиопластике и стентированию подвздошных вен при их компрессии необходимо определять на основании клинических данных, степени выраженности варикозной болезни вен органов малого таза по результатам ТРУЗИ, результатов МРТ нижней полой вены и сосудов малого таза (или компьютерной томографии органов брюшной полости с контрастированием, или мультиспиральной компьютерной томографии органов брюшной полости), рентгеноконтрастной флебографии и внутрисосудистого УЗИ.
Литература
- Капто А.А. Варикозная болезнь органов малого таза у мужчин. В кн.: Диагностика и лечение веногенной эректильной дисфункции. Под ред. Д.Г. Курбатовa. М.: Медпрактика-М, 2017. С. 140–166. [Kapto A.A. Varicose disease of the small pelvic organs in men. In: Diagnosis and treatment of venogenic erectile dysfunction. Ed. by D.G. Kurbatov. Moscow: Medpraktika-M, 2017. Pp. 140–166. (In Russ.)].
- Baron H.C., Shams J., Wayne M. Iliac vein compression syndrome: a new method of treatment. Am Surg 2000;66(7):653–5.
- DeRubertis B.G., Alktaifi A., Jimenez J.C. et al. Endovascular management of nonmalignant iliocaval venous lesions. Ann Vasc Surg 2013;27(5):577–86. DOI: 10.1016/j.avsg.2012.05.024.
- Liu Z., Gao N., Shen L. et al. Endovascular treatment for symptomatic iliac vein compression syndrome: a prospective consecutive series of 48 patients. Ann Vasc Surg 2014;28(3):695–704. DOI: 10.1016/j.avsg.2013.05.019.
- Goldman R.E., Arendt V.A., Kothary N. et al. Endovascular management of May–Thurner syndrome in adolescents: a single-center experience. J Vasc Interv Radiol 2017;28(1):71–7. DOI: 10.1016/j.jvir.2016.09.005.
- Стойко Ю.М., Кириенко А.И., Затевахин И.И. и др. Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен. Флебология 2018;12(3):146–240. [Stoyko Yu.M., Kirienko A.I., Zatevakhin I.I. et al. Russian clinical guidelines for the diagnostics and treatment of chronic venous diseases. Flebologiya = Journal of Venous Disorders 2018;12(3):146–240. (In Russ.)].
- Покровский А.В., Игнатьев И.М., Градусов Е.Г. Результаты эндоваскулярного лечения обструктивных поражений вен подвздошно-бедренного сегмента. Ангиология и сосудистая хирургия 2018;24(2):57–68. [Pokrovsky A.V., Ignatyev I.M., Gradusov E.G. Results of endovascular treatment of obstructive lesions of veins of the iliofemoral segment. Angiologiya i sosudistaya khirurgiya = Angiology and Vascular Surgery 2018;24(2):57–68. (In Russ.)].
- Wolverson M.K., Houttuin E., Heiberg E. et al. High-resolution real-time sonography of scrotal varicocele. AJR Am J Roentgenol 1983;141(4):775–9. DOI: 10.2214/ajr.141.4.775.
- Rifkin M.D., Foy P.M., Kurtz A.B. et al. The role of diagnostic ultrasonography in varicocele evaluation. J Ultrasound Med 1983;2(6):271–5. DOI: 10.7863/jum.1983.2.6.271.
- Gonda R.L. Jr, Karo J.J., Forte R.A., O’Donnell K.T. Diagnosis of subclinical varicocele in infertility. AJR Am J Roentgenol 1987;148(1):71–5. DOI: 10.2214/ajr.148.1.71.
- Gerscovich E.O. High-resolution ultrasonography in the diagnosis of scrotal pathology: I. Normal scrotum and benign disease. J Clin Ultrasound 1993;21(6):355–73. DOI: 10.1002/jcu.1870210602.
- Kocakoc E., Serhatlioglu S., Kiris A. et al. Color doppler sonographic evaluation of inter-relations between diameter, reflux and flow volume of testicular veins in varicocele. Eur J Radiol 2003;47(3):251–6. DOI: 10.1016/S0720-048X(02)00182-1.
- Цуканов А.Ю., Ляшев Р.В. Нарушение венозного кровотока как причина хронического абактериального простатита (синдрома хронической тазовой боли). Урология 2014;(4):37–42. [Tsukanov A.Yu., Lyashev R.V. Disorders of venous blood flow as a cause of chronic abacterial prostatitis (chronic pelvic pain syndrome). Urologiya = Urology 2014;(4):37–42. (In Russ.)].
- Капто А.А. Варикозное расширение вен предстательной железы у пациентов с варикоцеле. Экспериментальная и клиническая урология 2017;(1): 98–103. [Kapto A.A. Varicose veins of the prostate in patients with varicocele. Eksperimental’naya i klinicheskaya urologiya = Experimental and Clinical Urology 2017;(1):98–103. (In Russ.)].
- Felton B.M., White J.M., Racine M.A. An uncommon case of abdominal pain: superior mesenteric artery syndrome. West J Emerg Med 2012;13(6):501–2. DOI: 10.5811/westjem.2012.6.12762.
- Vulliamy P., Hariharan V., Gutmann J., Mukherjee D. Superior mesenteric artery syndrome and the ‘nutcracker phenomenon’. BMJ Case Rep 2013;2013. DOI: 10.1136/bcr-2013-008734.
- Ou-Yang L., Lu G. Underlying anatomy and typing diagnosis of May–Thurner syndrome and clinical significance an observation based on CT. Spine (Phila Pa 1976) 2016;41(21):E1284–91. DOI: 10.1097/BRS.0000000000001765.
- Лопаткин Н.А., Морозов А.К., Житникова Л.Н. Стеноз почечной вены (этиология, симптоматика, принципы диагностики). Урология и нефрология 1978;(6):3–8. [Lopatkin N.A., Morozov A.K., Zhitnikova L.N. Renal vein stenosis (etiology, symptoms, diagnostic principles). Urologiya i nafrologiya = Urology and Nephrology 1978;(6):3–8. (In Russ)].
- Страхов С.Н., Бурков И.В. Почечная флебогипертензия и межвенозные анастомозы при варикоцеле. Ангиология и сосудистая хирургия 2008;14(1):85–91. [Strakhov S.N., Burkov I.V. Renal phlebohypertension and intervenous anastomoses in varicocele. Angiologiya i sosudistaya khirurgiya = Angiology and Vascular Surgery 2008;14(1):85–91. (In Russ.)].
- Hartung O., Barthelemy P., Berdah S.V., Alimi Y.S. Laparoscopy-assisted left ovarian vein transposition to treat one case of posterior nutcracker syndrome. Ann Vasc Surg 2009;23(3):413.e13-413.e16. DOI: 10.1016/j.avsg.2008.08.026.
- Hartung O., Grisoli D., Boufi M. et al. Endovascular stenting in the treatment of pelvic vein congestion caused by nutcracker syndrome: lessons learned from the first five cases. J Vasc Surg2005;42(2):275–80. DOI: 10.1016/j.jvs.2005.03.052.
- Negus D., Cockett F.B. Femoral vein pressures in post-phlebitic iliac vein obstruction. Brit J Surg 1967;54(6):522–5. DOI: 10.1002/bjs.1800540605.
- Rigas A., Vomvoyannis A., Giannoulis K. et al. Measurement of the femoral vein pressure in oedema of the lower extremities. Report of 50 cases. J Cardiovasc Surg (Torino) 1971;12(5):411–16.
- Albrechtsson U., Einarsson E., Eklöf B. Femoral vein pressure measurements for evaluation of venous function in patients with postthrombotic iliac veins. Cardiovasc Intervent Radiol 1981;4(1):43–50. DOI: 10.1007/bf02552407.
- Raju S., Oglesbee M., Neglén P. Iliac vein stenting in postmenopausal leg swelling. J Vasc Surg 2011;53(1):123–30. DOI: 10.1016/j.jvs.2010.07.068.
- Handbook of venous disorders. Guidelines of the American Venous Forum. Ed. by P. Gloviczki. 3rd edn. London: Hodder Education Publishers, 2009. P. 493.
- Raju S. Best management options for chronic iliac vein stenosis and occlusion. J Vasc Surg 2013;57(4):1163–9. DOI: 10.1016/j.jvs.2012.11.084.
- Mahnken A.H., Thomson K., de Haan M., O’Sullivan G.J. CIRSE standards of practice guidelines on iliocaval stenting. Cardiovasc Intervent Radiol 2014;37(4):889–97. DOI: 10.1007/s00270-014-0875-4.










Комментарии