Старцев В.Ю., Колмаков А.Ю., Сосновский И.Б., Ширвари И.И., Кутян В.Ф., Самко В.Р.
Рак мочевого пузыря (РМП) - один из наиболее известных вариантов злокачественной опухоли мочевыводящих путей. Заболевание занимает 8-е место по распространенности среди злокачественных новообразований у женщин и 4-е место - среди мужчин, при этом на долю мужчин приходится до 80% всех случаев РМП [1,2]. Максимального уровня заболеваемости эта патология достигает в странах Европы, Северной Америки, Западной Азии и Северной Африки [2]. В России в 2014 г. зарегистрировано 14 446 случаев впервые выявленного РМП, в том числе 26% больных имели III-IV стадию опухоли [3]. Таким образом, у каждого четвертого россиянина с вновь выявленным РМП данный вид рака выявляется в запущенной стадии.
Примерно 90% случаев РМП составляют переходно-клеточные, или уротелиальные карциномы. Впервые выявленные опухоли примерно в 30% случаев диагностируются как мышечно-инвазивный рак (МИРМП) в стадиях T2-T4aN0M0. Согласно рекомендациям по ведению больных МИРМП, приведенных в руководствах Американской Ассоциации Клинических Онкологов (ASCO) и Европейской Ассоциации Урологов (EAU), общепризнанным лечебным подходом при этой патологии является неоадъювантная полихимиотерапия (ПХТ) на основе цисплатина, в комбинации с радикальной цистэктомией с тазовой лимфодис-секцией [4]. Химиолучевая терапия может быть предложена как альтернатива цистэктомии для отдельных групп пациентов, у которых выполнение радикального хирургического лечения признано нецелесообразным или при отказе больных от проведения данного, стандартного подхода [4,5]. Выбор варианта специализированного лечения больных РМП основывается на результатах гистологической верификации опухоли, глубины ее инвазии, распространенности и степени дифференцировки и определяется изначальным состоянием здоровья пациента (не ниже 1-2 по шкале ECOG).
В мировой практике до сих пор сохраняется значительный интерес к органосохраняющей тримодальной схеме лечения больных местно-распространенным РМП, включающей трансуретральную резекцию мочевого пузыря (ТУР МП), в комбинации с ПХТ и лучевой терапией в разных режимах [6].
Выполнение первичной цистэктомии при стадии T4bN0M0 или T1-4N+M0 не рекомендуется. В этом случае возможно проведение химиолучевой терапии и впоследствии - хирургического лечения [5]. При назначении терапии с цисплатином больным со стадией T1-4N+M0, в удовлетворительном общем состоянии и с хорошей выделительной функцией почек, можно добиться выраженного уменьшения размером опухоли. По эффективности, монохимиотерапия уступает комбинированной терапии [7].
При проведении ПХТ в большинстве случаев отмечаются осложнения разной степени тяжести (миелосупрессия, нарушения функции почек, осложнения со стороны органов желудочно-кишечного тракта и проч.), что заставляет врачей снижать дозы лекарств или намеренно прерывать курс комбинированного лечения [7]. У больных пожилого возраста ПХТ может вызывать декомпенсацию хронических заболеваний [8]. Поиск оптимального соотношения варианта введения и дозы химиопрепаратов, позволяющего снизить проявления побочных эффектов и сохранить высокий опухолевый ответ, составляет одну из актуальных проблем онкоурологии [9].
Использование возможностей внутриартериального введения химиопрепаратов в течение многих лет сохраняет актуальность при лечении больных онкоурологического профиля. В ранних исследованиях было показано, что, пассаж лекарств при внутриартериальном введении во внутреннюю подвздошную артерию возможен при концентрации малых доз цисплатина (50-70 мг/м2) [10,11]. Препарат накапливается и сохраняется в тканях опухоли мочевого пузыря в более высокой дозе, а уровень препарата в периферических тканях аналогичен подобному уровню, достигаемому при внутривенной инфузии [10,11]. Подобным фактом авторы объясняли механизм снижения уровня побочного действия лекарств. В настоящее время применение методики катетеризации внутренней подвздошной артерии посредством установки чрескожных артериальных портов позволяет проводить терапию с любыми промежутками по времени и широко варьировать дозу химиопрепаратов [12].
Учитывая известные преимущества органосохраняющего метода лечения отдельных групп пациентов с МИРМП, включающего возможности регионарной (внутриартериальной) химиотерапии (рПХТ), мы посчитали целесообразным продолжить исследования для выработки оптимального метода воздействия на опухоль, при условии снижения побочного воздействия.
Цель - оценить эффективность регионарной (внутриартериальной) ПХТ на основе препаратов платины у больных местнораспространенным РМП.
МАТЕРИАЛЫ И МЕТОДЫ
За период с 1998 по 2003 гг. органосохраняющее лечение на основе метода рПХТ проведено 36 больным РМП в стадиях T3a-T4аN0-1M0G2-3 (28 мужчин и 8 женщин в возрасте от 54 до 72 лет, медиана 65,4±4,2 года). В 21 случае ранее проводилось органосохраняющее лечение по поводу РМП, включавшее ТУР МП в сочетании с нео- и адъювантной ПХТ, с непродолжительным эффектом. Остальные 15 пациентов получали лечение по поводу впервые выявленного МИРМП. Всем пациентам проведены следующие исследования: транректальное ультразвуковое исследование (ТРУЗИ) органов малого таза, компьютерная томография (КТ) органов малого таза, экскреторная урография и выполнена ТУР МП с удалением максимального объема опухолевой ткани. По результатам исследования удаленных препаратов, РМП в стадии рT3aN0M0G3 верифицирован в 10 случаях, рT3bN0-1M0G2-3 - в 18, рT4aN0M0G2 - в 6 и рT4aN1M0G3 -у 2 больных (табл. 1).
Таблица 1. Общая характеристика пациентов, включенных в исследование в 1998-2003 гг.
| Сведения о клинических наблюдениях | Параметры | Показатели | Р |
|---|---|---|---|
| Возраст пациентов, лет | мужчины (n=28) женщины (n=8) |
63,4 ± 1,8 66,8 ± 2,3 |
0,624 |
| Размер опухоли | < 2 см | - | 0,04 |
| 2-5 см | 9 | ||
| > 5 см | 27 | ||
| Степень дифференцировки | G2 | 19 | 0,87 |
| G3 | 17 | ||
| Стадия опухоли | T3aN0M0G3 | 10 | 0,777 |
| T3bN0-1 M0G2-3 | 18 | ||
| T4aN0M0G2 | 6 | ||
| T4aN1 M0G3 | 2 | ||
| Шкала ECOG | 1 балл | 28 | 0,222 |
| 2 балла | 8 |
В 28 случаях (77,8%) у пациентов был выявлен местнораспространенный и в 8 (22,2%) случаях -диссеминированный РМП (табл. 1). В одном наблюдении установлено сочетание переходно-клеточного рака и аденокарциномы мочевого пузыря. Умеренная дифференци-ровка РМП (G2) диагностирована у 19 пациентов, G3 - у 17 больных. Альтернативное лечение этим больным не проводилось в связи с их отказом от других методов лечения, либо с учетом выраженности сопутствующих заболеваний у пациентов (бронхиальная астма в 4-х случаях, субкомпенсированные нарушения сердечно-сосудистой деятельности у 15 пациентов и другие виды патологии).
Системно-регионарная ПХТ больным МИРМП выполнялась по схеме M-VAC, курсы ПХТ повторялись каждые 4 недели после завершения лекарственной терапии (ЛТ). Метотрексат (20 мг/м2) и винбластин (0,7 мг/м2) вводили внутривенно в 1-й, 15-й и 22-й дни лечения, согласно стандартной схеме. Регионарный этап ПХТ проводился на фоне обязательной пре- и постгидратации 1000 мл 5% глюкозы и раствором 0,9% NaCl (100 мл/ч + маннитол 25,0). На второй день химиотерапевтического лечения больным во внутренние подвздошные артерии проводились ангиографические катетеры (5 Sr) по Сельдингеру с одной или обеих сторон. При этом кончик катетера проводился до места отхождения верхней ягодичной артерии, устанавливался инфузомат (подкожный ПХТ-порт для длительной инфузии химиопрепаратов) (рис. 1).
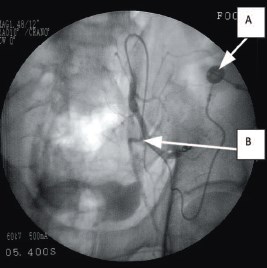
Рис. 1. Катетеризация внутренней подвздошной артерии по Сельдингеру у больного В., 67 лет.
Диагноз: РМП T3bN1M0G2.
А – подкожный порт,
В – место отхождения a. glutea superior
После установки инфузомата в течение 30-40 минут пациентам внутриартериально вводились цис-платин (50 мг/м2) и адриабластин (20 мг/м2). При верификации аденокарциномы мочевого пузыря у одного (4,8%) пациента дополнительно применялся 5-фторурацил в суммарной дозе 500 мг. Химиопрепараты вводили под контролем контрастной ангиографии. В основном, ангиографические катетеры располагались ниже выхода верхней ягодичной артерии, у 9 пациентов - непосредственно в пузырных артериях. В программе комбинированного метода лечения больным РМП проведено в среднем три курса ПХТ (от 2 до 5). При регионарной ПХТ, как самостоятельном методе лечения, пациентам выполнялось от 6 до 36 курсов ПХТ (в среднем 24) с трех недельными перерывами.
Всем больным РМП выполнялся ежедневный мониторинг суточного диуреза, каждые три дня оценивались клинические анализы крови и мочи, еженедельно исследовались биохимические показатели сыворотки крови, проводилось УЗИ брюшной полости и органов малого таза и каждые 8 недель - КТ органов малого таза для оценки реакции опухоли на лечебное воздействие. При подозрении на рецидив опухоли или ее прогрессирование или при выявлении остаточных опухолевых масс в мочевом пузыре проводилась ТУР-биопсия мочевого пузыря.
После завершения ПХТ основной контингент больных наблюдали в течение 12-60 месяцев (в среднем 28 месяцев) и на протяжении последующих 10 лет изучали их общую выживаемость методом проспективного исследования.
РЕЗУЛЬТАТЫ
Длительное применение курсов регионарной ПХТ со стандартными трехнедельными перерывами способствовало частичной (PR) и полной (CR) ремиссии опухолевого процесса у 22 (61,1%) пациентов. Пример CR после ПХТ демонстрируется в клиническом наблюдении.
Больной К., 72 лет, житель Ленинградской области, в 1991 г. отметил макрогематурию. При обследовании (цистография, цистоскопия, общий анализ мочи) заподозрена опухоль мочевого пузыря. Сопутствующие заболевания: хроническая обструктивная болезнь легких, с исходом в бронхиальную астму, что явилось противопоказанием к радикальному хирургическому лечению.
В 1992 г. в ЛПУ по месту жительства выполнена открытая резекция мочевого пузыря, диагноз: РМП T3bN0M0G3. Спустя 4 недели проведен курс дистанционной лучевой терапии (ДЛТ) на область малого таза (СОД=64 Гр). С 1994 по 1996 гг., в связи с множественными рецидивами РМП, больному неоднократно проводились органосохраняющие операции (ТУР МП) + курсы системной ПХТ по схеме M-VAC.
С сентября 1997 г. по декабрь 1999 г., после планового обследования, катетеризации и ангиографии мочепузырных артерий, выполнен курс регионарной ПХТ в объеме 36 сеансов (цисплатин, 50 мг/м2 и адриабластин, 20 мг/м2) + метотрексат (20 мг/м2) и винбластин (0,7 мг/м2) внутривенно, согласно стандартной схеме. К концу 1999 г. отмечена полная ремиссия опухоли (рис. 2). После завершения курса лечения пациент прожил 23 месяца и скончался от декомпенсации сердечнососудистой деятельности.
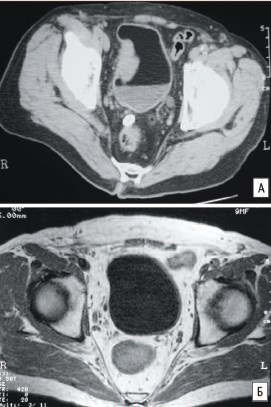
Рис. 2. Результаты томографического исследования больного К., 72 лет, с диагнозом: РМП T3bN0M0G3, до лечения (А) и после регионарной ПХТ (Б)
Через 24 месяца после окончания рПХТ у 13 (26,9%) больных РМП в мочевом пузыре не обнаружено признаков опухоли. В 6 (16,7%) случаях, при подтверждении прогрессии опухоли по данным КТ и ТУР МП-биопсии, больным РМП выполнены условно радикальные операции - «спасительные» цистэктомии. В соответствии с гистологическим заключением, в удаленном мочевом пузыре двух оперированных больных не обнаружено опухолевых клеток, что расценено как «лекарственный» опухолевый патоморфоз.
На момент начала исследования все выжившие пациенты были моложе 65 лет. Возможность CR и выживаемость пациента в течение 15 лет демонстрируется следующим клиническим наблюдением.
Больной Л., 64 лет, отметил примесь крови в моче в 1999 г. Установлен диагноз: опухоль мочевого пузыря. В течение 23 месяцев больному проводилась консервативная гемостатическая и антибактериальная терапия под наблюдением участкового терапевта и хирурга. С учетом неэффективности проводимого лечения в 2001 г. пациент на
РМП, больному неоднократно проводились органосохраняющие операции (ТУР МП) + курсы системной ПХТ по схеме M-VAC.
С сентября 1997 г. по декабрь 1999 г., после планового обследования, катетеризации и ангиографии мочепузырных артерий, выполнен курс регионарной ПХТ в объеме 36 сеансов (цисплатин, 50 мг/м2 и адриабластин, 20 мг/м2) + метотрексат (20 мг/м2) и винбластин (0,7 мг/м2) внутривенно, согласно стандартной схеме. К концу 1999 г. отмечена полная ремиссия опухоли (рис. 2). После завершения курса лечения пациент прожил 23 месяца и скончался от декомпенсации сердечнососудистой деятельности.
Через 24 месяца после окончания рПХТ у 13 (26,9%) больных РМП в мочевом пузыре не обнаружено признаков опухоли. В 6 (16,7%) случаях, при подтверждении прогрессии опухоли по данным КТ и ТУР МП-биопсии, больным РМП выполнены условно радикальные операции - «спасительные» цистэктомии. В соответствии с гистологическим заключением, в удаленном мочевом пузыре двух оперированных больных не обнаружено опухолевых клеток, что расценено как «лекарственный» опухолевый патоморфоз.
На момент начала исследования все выжившие пациенты были моложе 65 лет. Возможность CR и выживаемость пациента в течение 15 лет демонстрируется следующим клиническим наблюдением.
Больной Л., 64 лет, отметил примесь крови в моче в 1999 г. Установлен диагноз: опухоль мочевого пузыря. В течение 23 месяцев больному проводилась консервативная гемостатическая и антибактериальная терапия под наблюдением участкового терапевта и хирурга. С учетом неэффективности проводимого лечения в 2001 г. пациент направлен в ЛПУ экспертного уровня, где заболевание морфологически верифицировано при ТУР МП-биопсии, установлен диагноз: РМП mpT3aN0M0G2.
При цистоскопии и мультиспиральной КТ органов малого таза по левой боковой стенке мочевого пузыря определяется безворсинчатая опухоль до 7 см в диаметре, прорастающая за пределы стенки мочевого пузыря. Дополнительно, по правой боковой стенке мочевого пузыря выявлены небольшие, до 1 см опухоли на нешироком основании. С учетом запущенности опухолевого процесса и отказа больного от операции, радикальная цистэктомия не выполнялась.
В августе 2001 г. проведена ангиография сосудов мочевого пузыря. С октября 2001 г. по февраль 2002 г. проведено VI курсов рПХТ. По результатам КТ органов малого таза (2002) отмечена полная ремиссия опухоли, подтвержденная результатами ТУР МП-биопсии.
Через 14 месяцев выполнена ТУР МП по поводу поверхностных рецидивов РМП, в дальнейшем признаков продолженного опухолевого роста не отмечено (рис. 3). Пациент жив 15 лет.
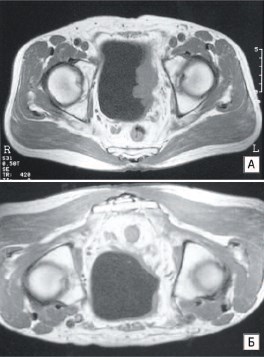
Рис. 3. Результаты томографического исследования больного Л., 64 года, с диагнозом: РМП T3bN0M0G2, до лечения (А) и после регионарной ПХТ (Б)
Проявления токсичности у больных в период выполнения основного курса лечения представлены на рисунке 4.
Общая токсичность при проведении ПХТ проявлялась у больных умеренной миелосупрессией Grade 1-2 (нейтропения и тромбоцитопения у 47% и 9% больных, соответственно). У 27% больных отмечена нейропатия Grade 1-2, которая успешно купировалась применением накожных кремов и витаминов. Проявления побочных эффектов ПХТ в виде анорексии и иных явлений со стороны органов желудочнокишечного тракта (19% случаев) носили умеренный характер и проходили после завершения ХТ или в перерывах между курсами введения препаратов (рис. 4).
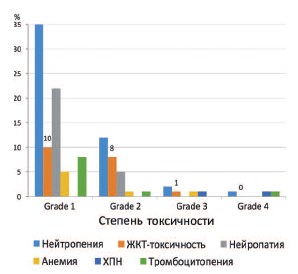
Рис.4. Проявления токсичности у исследуемых пациентов при проведении ПХТ
После первых 12 месяцев лечения (16 курсов ПХТ) два пациента отказались от дальнейшего наблюдения в связи с ухудшением общего состояния, развитием уретерогидронефроза II ст. и явлений почечной недостаточности. Этим больным с паллиативной целью выполнено хирургическое лечение - чрескожные пункционные нефростомии.
За 5 лет наблюдения 10 (27,7%) больных скончались, при этом 6 пациентов умерли от прогрессирования опухолевого процесса. Показатель общей выживаемости больных РМП определялся стадией опухоли, возрастом пациента, тяжестью его сопутствующей патологии и наличием регионарных метастазов РМП. При изучении результатов диспансерного наблюдения контингента больных РМП установлено, что 26 (72,2%) больных пережили период наблюдения 60 месяцев, и 9 (25%) пациентов прожили более 10 лет. Изначальная стадия РМП у 5 больных этой группы была pT3aN0M0G2, у 2 - pT3aN0M0G3 и у одного больного - pT3bN1M0G2. В одном случае изначально диагностирован РМП в стадии pT4aN0M0G2, с прорастанием опухоли в предстательную железу; после завершения рПХТ пациент перенес цистпростатэктомию.
ОБСУЖДЕНИЕ
Одним из этапов комбинированного лечения больных РМП в течение многих лет служит проведение нео- / адъювантной ПХТ с такими известными химиотерапевтическими средствами как метотрексат, винбластин, доксорубицин и цис-платин (схема MVAC) и гемцитабин и цисплатин / карбоплатин (схема GC). Результаты недавнего обзора 13 ретроспективных исследований результатов неоадъювантной ПХТ по схемам MVAC и GC у 1 766 пациентов показали отсутствие значимых различий эффективности при использовании обоих вариантов терапии, однако общая выживаемость больных после GC оказалась существенно ниже по сравнению с подобным показателем после MVAC[13].
В ходе рПХТ эффект терапии оказывается выше за счет редуцированной дозы лекарственных препаратов, по сравнению с внутривенным введением, что обеспечивает лучшую переносимость лечения. Важным аргументом при выборе подобного подхода служит тот факт, что при рПХТ концентрация химиопрепаратов в опухолевой ткани длительно сохраняется на необходимом терапевтическом уровне [14]. В нашем исследовании проявления токсичности при рПХТ носили умеренный характер (Grade 1-2), были легко управляемыми и не способствовали прерыванию курса лечения большинством больных.
Снижение частоты побочных эффектов при рПХТ у больных МИМРП отмечено многими учеными. Так, H. Ikushima и соавт. показали, что в ходе рПХТ острая гематологическая токсичность Grade III констатирована всего в 11% случаев МИРМП [15]. K. Hashine и соавт. оценили преимущества рПХТ, в сравнении со стандартным внутривенным введением ПХТ по схемам M-VAC или GC у больных МИРМП: рПХТ сопровождалась гематологическими осложнениями с уровнем токсичности Grade III-IV, в частности, с нейтропенией в 13,9% случаев [16]. Эти осложнения поддавались успешной медикаментозной коррекции и наблюдались одинаково часто при обоих вариантах введения химиопрепаратов, а негематологические осложнения при рПХТ отмечены в гораздо меньшем числе случаев [16]. Y. Mаtsumoto и соавт., из 37 пациентов с МИРМП, проходивших тримодальную схему лечения с регионарной ПХТ, отмечали токсичность Grade I-II (миелосупрессия, нарушения функции почек, осложнения органов желудочно-кишечного тракта) у 15 больных и в двух случаях - миелосупрессию Grade III [14].
По результатам многочисленных исследований, показатели общей выживаемости (ОВ) больных после комбинированного лечения с включением рПХТ оказались сопоставимы с таковыми после радикального хирургического лечения. К. Hashine и соавт. при лечении 94 пациентов МИРМП по тримодаль-ной схеме с рПХТ (GC) показали, что 5-ти и 10-тилетняя ОВ больных составила 66,6% и 47,4%, соответственно [16]. В аналогичном исследовании K. Mori и соавт. за 5 лет наблюдения 24 пациентов отметили ОВ и раковоспецифичную выживаемость на уровне 81,6% и 85,6%, соответственно [17].
Использование рПХТ позволяет добиться длительной ремиссии у больных с запущенными стадиями РМП, у которых проведение агрессивного хирургического лечения сопряжено с риском угрожающих жизни осложнений. В 2015 г. японскими исследователями продемонстрированы результаты баллонной окклюзии внутренней подвздошной артерии у 329 больных РМП в стадиях pTis,1-4N0-1M0, проведена рПХТ по схеме GC в комбинации с гемодиализом и лучевой терапией, достигнута чрезвычайно высокая концентрация препаратов в опухолевых тканях без значимых системных побочных эффектов. Полный клинический ответ отмечен у 83,6% (276/329) пациентов, в том числе у 93,6% (250/267) больных МИРМП. У 96% (240/250) пациентов с МИРМП в безрецидивном периоде (в среднем 159 недель), при полной регрессии опухоли констатирована удовлетворительная функция мочевого пузыря [18]. В другой клинике Y. Miyata и соавт. проводили лечение 163 больных МИРМП в трех разных вариантах: системная ПХТ (группа А), рПХТ (группа В) и рПХТ+лучевая терапия (группа С). Наибольший эффект достигнут в группе С, т.е. у пациентов после комбинированной химиолучевой терапии, 5-летняя ОВ больных составила 50,3% [19]. Эти результаты свидетельствуют о широких возможностях органосохраняющего метода лечения больных МИРМП.
По результатам исследования в Российском онкологическом научном центре им. Н.Н. Блохина, при использовании рПХТ у больных с неоперабельными неоплазиями мочевого пузыря отмечена полная регрессия опухолей у 6% больных, частичная регрессия (более 50%) - у 15% пациентов и в 79% наблюдений - стабилизация РМП. Показатели 2-х и 5-ти летней выживаемости составили 91% и 70%, соответственно, а длительность ремиссии - от 9 до 75 месяцев (медиана 37 мес.) [20].
В настоящее время в медицинской периодике появляется множество публикаций, касающихся сроков общей выживаемости больных МИРМП, перенесших хирургическое лечение [21]. Авторы с сожалением отмечают невысокую, в пределах 10-12%, 5-ти летнюю общую выживаемость больных с распространением опухоли на соседние органы (Т4). При этом десятилетняя общая выживаемость больных РМП, с учетом стадии опухоли и метода выбора лечебной тактики, после радикального хирургического лечения составляет 28-36% [22, 23]. В проведенном нами исследовании выжил каждый четвертый пациент (25,0%), однако для достоверного сравнения этих показателей следует увеличить группу наблюдений. Полученные в исследовании данные указывают на целесообразность продолжения исследований в этом направлении. Интересным представляется изучение не только продолжительности, но и качества жизни пациентов со злокачественным поражением уротелия, перенесших разные варианты лечения [24-29].
ВЫВОДЫ
Выполнение регионарной ПХТ при РМП в стадиях T3a-T4аN0-1M0G2-3 эффективно более чем в 61,1% случаев. Такой подход оправдан в случаях противопоказаний у пациента к радикальному хирургическому лечению / при отказе больного от предложенной операции / при возможности проведения интервенционных методик в ЛПУ экспертного уровня. Минимизация побочных эффектов при рПХТ возможна при селективном, внутриартериальном подведении препарата к опухоли, с редукцией дозы основного действующего лекарства (цисплатина). Продолжительность жизни 25% пациентов после рПХТ превысила десять лет, что позволяет уверенно говорить о необходимости дальнейших исследований в этом направлении.
ЛИТЕРАТУРА
1. Grossman HB1, Natale RB, Tangen CM, Speights VO, Vogelzang NJ, Trump DL, et al. Neoadjuvant chemotherapy plus cystectomy compared with cystectomy alone for locally advanced bladder cancer. N Engl J Med 2003;349(9):859-66.
2. Siegel RL, Miller KD, Jemal A. Cancer statistics, 2016. CA Cancer J Clin 2016; 66; 7-30. doi: 10.3322/caac.21332
3. Состояние онкологической помощи населению России в 2014 году. [Под ред. А.Д. Каприна, В.В. Старинского, Г.В. Петровой]. М.: МНИОИ им. П.А. Герцена, филиал ФГБУ «НМИРЦ» Минздрава России, 2015. 236 с.
4. Stein JP, Skinner DG. Radical cystectomy for invasive bladder cancer: long-term results of a standard procedure. World J Urol 2006;24(3):296-304.
5. ASCO, Guidelines on muscle-invasive and metastatic bladder cancer (European Association of Urology Guideline) March 21, 2016. URL: http://www.asco.org/ practice-guidelines/quality-guidelines/guidelines/genitourinary-cancer#/10691 (дата обращения - 01.11.2016).
6. Карякин О.Б. Органосохранная тактика при инвазивном раке мочевого пузыря: «за» и «против». Практическая онкология 2003;4(4):252-255.
7. Онкология. Клинические рекомендации. [Под ред. акад. РАН М.И. Давыдова]. М.: «Практическая медицина», 2015. с. 470-596.
8. Семенова А.И. Лекарственная терапия злокачественных опухолей у больных пожилого и старческого возраста. Практическая онкология 2015;16(3):113-118.
9. Болотина Л. В., Королева Л.А. Современные подходы к лекарственной терапии рака мочевого пузыря после первого прогрессирования. Исследования и практика в медицине 2015;2(2):29-35.
10. Terashima Y. CDDP concentration of bladder tumors-comparison between intraarterial infusion and intravenous infusion. Nihon Gan Chiryo GakkaiShi 1988;23:859-66.
11. Okada H, Oguchi N, Uchida J, Mikami O, Matsuda T. Study on platinum concentration in internal iliac venous blood after iliac artery cisplatin infusion for invasive bladder cancer. Hinyokika Kiyo 1999;45(2):145-8
12. Тимофеев Д.А., Генералов М. И., Балахнин П. В., Белов А. Д., . Школьник М.И., Суворова Ю.В., и др. Чрескожно имплантируемые инфузионные системы: расширение возможностей комбинированного лечения рака мочевого пузыря. Онкоурология 2009;5(3): 74-78
13. Yin M, Joshi M, Meijer RP, Glantz M, Holder S, Harvey HA, et al. Neoadjuvant Chemotherapy for Muscle-Invasive Bladder Cancer: A Systematic Review and Two-Step Meta-Analysis. Oncologist 2016;21(6):708-15. doi: 10.1634/theoncologist.2015-0440.
14. Matsumoto Y, Samma S, Fukui S, Nakai Y, Kagebayashi Y, Torimoto K2.External beam radiation plus con-current intra-arterial chemotherapy with low dose cisplatin for muscle invasive bladder cancer. Indian J Urol 2015;31(1):52-6. doi: 10.4103/0970-1591.139563.
15. Ikushima H1, Iwamoto S, Osaki K, Furutani S, Yamashita K, Kawanaka T, et al. Effective bladder preservation strategy with low-dose radiation therapy and concurrent intraarterial chemotherapy for muscle-invasive bladder cancer. Radiat Med 2008;26(3):156-63.
16. Hashine K, Kusuhara Y, Miura N, Shirato A, Sumiyoshi Y, Kataoka M. Bladder preser
vation therapy conducted by intraarterial chemotherapy and radiotherapy for muscle invasive bladder cancer. Jpn J Clin Oncol 2009;39(6):381-6. doi: 10.1093/jjco/hyp023.
17. Mori K1, Nomata K, Noguchi M, Eguchi J, Hayashi N, Kanetake H. Long-term follow up of patients with invasive bladder carcinoma receiving combined cisplatin-based intra-arterial chemotherapy and radiotherapy. Int J Urol 2007;14(7):591-594.
18. Azuma H, Inamoto T, Takahara K, Nomi H, Hirano H, Ibuki N, et al. Novel bladder preservation therapy with Osaka Medical College regimen. J Urol 2015;193(2):443-50. doi: 10.1016/j.juro.2014.08.094.
19. Miyata Y, Nomata K, Ohba K, Matsuo T, Hayashi N, Sakamoto I, et al. Efficacy and safety of systemic chemotherapy and intra-arterial chemotherapy with or without radiotherapy for bladder preservation or as neo-adjuvant therapy in patients with muscle-invasive bladder cancer: a single-centre study of 163 patients. Eur J Surg Oncol 2015;41(3):361-7. doi: 10.1016/j.ejso.2014.07.043.
20. Долгушин Б.И. Интервенционная радиология в онкологии: история развития и современное состояние проблемы. Практическая онкология 2015;16(4):120-130.
21. Moschini M1, Luzzago S2, Zaffuto E2, Dell'Oglio P2, Gandaglia G2, Mattei A, et al. The surgical management of patients with clinical stage T4 bladder cancer: A single institution experience. Eur J Surg Oncol 2016;43(4):808-814. doi: 10.1016/j.ejso.2016.08.024.
22. Abufaraj M1, Gust K2, Moschini M3, Foerster B4, Soria F5, Mathieu R6, et al. Management of muscle invasive,locally advanced and metastatic urothelial carcinoma of the bladder: a literature review with emphasis on the role of surgery. Transl Androl Urol 2016;5(5):735-744.
23. Moschini M, Karnes RJ, Sharma V, Gandaglia G, Fossati N, Dell'Oglio P, et al. Patterns and prognostic significance of clinical recurrences after radical cystectomy for bladder cancer: A 20-year single center experience. Eur J Surg Oncol 2016;42(5):735-43. doi: 10.1016/j.ejso.2016.02.011.
24. Maarouf AM1, Khalil S, Salem EA, ElAdl M, Nawar N, Zaiton F. Bladder preservation multimodality therapy as an alternative to radical cystectomy for treatment of muscle invasive bladder cancer. BJU Int 2011;107(10):1605-10. doi: 10.1111/j.1464-410X.2010.09564.x.
25. Kaufman D.S., Winter K.A., Shipley W.U. et al. Phase I-II RTOG study (99-06) of patients with muscle-invasive bladder cancer undergoing transurethral surgery, pacli-taxel, cisplatin, and twice-daily radiotherapy followed by selective bladder preservation or radical cystectomy and adjuvant chemotherapy. Urology 2009;73:833-837.
26. Krause FS1, Walter B, Ott OJ, Haberle L, Weiss C, Rodel C, et al. 15-year survival rates after transurethral resection and radiochemotherapy or radiation in bladder cancer treatment. Anticancer Res 2011;31(3): 985-990.
27. Клиническая онкоурология. [Под ред. проф. Б.П. Матвеева]. 2011. С. 369-446.
28. Лучевая диагностика и терапия в урологии. Национальное руководство; [под ред. А.И. Громова, В.М. Буйлова; С.К.Тернового]. 2011, с. 517-527.
29. Практические рекомендации по лекарственному лечению злокачественных опухолей (RUSSCO) [ под ред. проф. В.М. Моисеенко]. М: Общество онкологов-химиотерапевтов, 2014. с. 278-281.










Комментарии