Котов С.В., Павлов И.С.
Сведения об авторах:
- Котов С.В. – д.м.н., профессор, заведующий кафедрой урологии и андрологии лечебного факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России; Москва, Россия; РИНЦ Author ID 667344
- Павлов И.С. – клинический ординатор кафедры урологии и андрологии ЛФ РНИМУ им. Н.И. Пирогова; Москва, Россия
ВВЕДЕНИЕ
Недержание мочи – непроизвольное выделение мочи вследствие врожденных аномалий, травм, оперативных вмешательств на органах мочеполовой системы и других причин [1, 2].
Основной причиной стрессового недержания мочи у мужчин являются операции на предстательной железе (ПЖ) – радикальная простатэктомия, трансуретральная резекция предстательной железы (ТУР ПЖ), энуклеация аденомы и т.д. Недержание мочи значительно ухудшает качество жизни мужчин и может быть скорректировано хирургическим путем [3-6].
«Золотым стандартом» хирургического лечения недержания мочи после операций на ПЖ является установка искусственного мочевого сфинктера. Для лечения недержания мочи легкой и средней степеней рекомендуется имплантация синтетических уретральных мужских слингов. Для лечения недержания мочи тяжелой степени показана имплантация искусственного мочевого сфинктера [7-10].
Согласно Постановлению Правительства Москвы от 24.12.2019 № 1822-ПП «О Территориальной программе государственных гарантий бесплатного оказания гражданам медицинской помощи в городе Москве на 2020 год и на плановый период 2021 и 2022 годов» оперативные вмешательства на органах мочеполовой системы с имплантацией синтетических сложных и сетчатых протезов включены в стандарты оказания высокотехнологичной медицинской помощи [11].
Нами представлена хирургическая техника имплантации искусственного мочевого сфинктера модели AMS 800 (Boston Scientific, Boston, MA, USA) и мужского уретрального слинга AdVance XP (Boston Scientific, Boston, MA, USA).
Искусственный мочевой сфинктер. Уже более 40 лет, с 1972 года, искусственный мочевой сфинктер используется для лечения тяжелого недержания мочи [12- 15]. В результате ряда технических модификаций, которые привели к значительному улучшению хирургических и функциональных результатов, была разработана модель AMS 800 (AMS, Minnetonka, MN, USA), которая на сегодняшний день не претерпела значительных изменений.
AMS 800 состоит из трех компонентов: окклюзионной манжеты, баллона-регулятора давления и управляющей помпы. Все компоненты соединяются между собой при помощи армированных трубок, которые защищены от перегибов. Манжеты и помпы производятся также с антибактериальным покрытием InhibiZone, в состав которого входят Рифампин (рифампицин) и Миноциклин [16].
Мужской уретральный слинг. Слинг AdVance (Boston Scientific) – это синтетический трансобтураторный слинг, предназначенный для лечения стрессового недержания мочи у мужчин. Он был разработан P. Rehder и C. Gozzi в качестве малоинвазивной альтернативы искусственному мочевому сфинктеру [17]. Слинг AdVance являлся наиболее часто имплантируемым фиксированным слингом, эффективность которого при длительном наблюдении составляла около 51% [18]. В настоящее время слинг AdVance более недоступен для продажи в России. На смену ему пришло второе поколение слинга, представленное в 2010 году и названное AdVance XP, с несколькими изменениями в конструкции, призванными облегчить имплантацию и обеспечить более надежную фиксацию слинга в тканях. Согласно данным, при длительном наблюдении он имеет эффективность на уровне 71,7% через 48 мес. и низкую частоту осложнений [19].
ПОКАЗАНИЯ ДЛЯ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ СТРЕССОВОГО НЕДЕРЖАНИЯ МОЧИ У МУЖЧИН
Основным показанием для оперативного лечения стрессового недержания мочи у мужчин после радикальной простатэктомии является неэффективность консервативной терапии в течение 12 мес. после операции [20].
Искусственный мочевой сфинктер.
Установка искусственного мочевого сфинктера показана при следующих состояниях [21-23]:
- недержание мочи средней или тяжелой степени;
- наличие в анамнезе лучевой терапии или операции на уретре;
- неэффективность ранее установленного уретрального слинга.
Критерии отбора пациентов [24]:
- отсутствие везикоуретрального стеноза или контрактуры шейки мочевого пузыря при цистоскопии;
- отсутствие гиперактивности детрузора;
- отсутствие пузырно-мочеточникового рефлюкса;
- емкость мочевого пузыря >150 мл;
- объем остаточной мочи <100 мл;
- сохранность моторики рук и когнитивных функций;
- мотивация пациента.
Перед операцией рекомендуется выполнение уретроцистоскопии для исключения патологии мочеиспускательного канала и мочевого пузыря. При наличии у пациента сопутствующей патологии (везикоуретральный стеноз, контрактура шейки мочевого пузыря, стриктура уретры, инфекции мочеполовой системы и др.), которая может повлиять на исходы хирургического лечения, целесообразно скорректировать ее перед имплантацией сфинктера [21].
Уретральный мужской слинг показан при легкой или средней степени недержания мочи [25].
Критерии отбора пациентов [26-28]:
- использование менее 4 прокладок в сутки или потеря мочи менее 300 г при 24-часовом прокладочном тесте;
- интактный наружный мочевой сфинктер при цистоскопии; сохранная способность к произвольному сокращению наружного мочевого сфинктера; 3. отсутствие в анамнезе лучевой терапии органов таза или криотерапии; 4. отсутствие в анамнезе операций по лечению недержания мочи; 5. произвольные сокращения детрузора при мочеиспускании; 6. емкость мочевого пузыря >150 мл; 7. объем остаточной мочи <100 мл.
ИНСТРУМЕНТАРИЙ
Помимо стандартного набора инструментов для операций на мочевом пузыре и мочеиспускательном канале в операционной также должны быть подготовлены:
- При имплантации искусственного мочевого сфинктера:
- стерильный лоток из нержавеющей стали;
- почкообразный лоток;
- градуированный контейнер на 1000 мл и на 500 мл;
- стерильный физиологический раствор (рекомендуется для заполнения компонентов);
- два стерильных шприца на 50 мл;
- стерильный шприц на 20 мл;
- ретрактор Скотта;
- 8 гемостатических зажимов москит;
- прямые ножницы;
- зажим Бэбкока;
- изогнутый зажим-диссектор Оверхольта;
- длинный прямой окончатый зажим либо проводники трубок;
- инструмент для соединения коннекторов Quick Connect.
- При установке уретрального слинга: весь необходимый дополнительный инструментарий, включая спиральные троакары-проводники, одноразовый ретрактор Lone Star, эластичные фиксирующие крючки, поставляется в комплекте слинг-системы AdVance XP.
ИМПЛАНТАЦИЯ ИСКУССТВЕННОГО МОЧЕВОГО СФИНКТЕРА
Положение пациента и подготовка операционного поля
- После проведения анестезии пациент укладывается на спину и проводится подготовка операционного поля. Используя одноразовые бритвенные станки, бреются надлобковая, промежностная области и гениталии.
- Пациент укладывается в литотомическую позицию, ноги сгибаются под углом 90 градусов, при этом коленные суставы пациента разводятся в стороны и находятся на уровне 0,5 метра выше уровня операционного стола. Край ягодиц должен находиться на конце операционного стола или выходить за края на 5 см.
- Операционное поле затем обрабатывается спиртовым раствором хлоргексидина в течение как минимум 10 минут.
- Область предстоящей операции обкладывается стерильным операционным бельем для проведения промежностного и абдоминального разрезов, анус должен быть изолирован ввиду высокого риска контаминации.
- Проводится катетеризация мочевого пузыря силиконовым катетером Фолея 14 или 16 Ch.
Техника операции
- Производится промежностный разрез 6-8 см по срединной линии. Используя монополярный коагулятор, рассекаются фасции промежности и жировая клетчатка до бульбоспонгиозной мышцы. По срединной линии рассекается бульбоспонгиозная мышца, обнажая подлежащее спонгиозное тело.
- Наилучшим местом для расположения манжеты является средне-проксимальная часть бульбозной уретры. Cпонгиозное тело выделяется по всей полуокружности на протяжении 4 см.
- Вокруг уретры размещается измеритель и определяется окружность уретры в месте, где будет установлена манжета (рис. 1). Измеритель должен прилегать плотно, но при этом не сдавливать уретру. В большинстве случаев на бульбозной уретре используются манжеты 3,5 или 4,5 см.
- Далее на отдельном стерильном столике подготавливаются 8 зажимов типа москит. Для этого на обе бранши каждого зажима надевается силиконовая трубка, которая затем срезается у кончиков браншей. В дальнейшем, при наложении зажимов на трубки, кремальеру необходимо защелкивать на один клик для предотвращения повреждения трубок.
- Выбирается подходящий баллон-регулятор давления. Наиболее часто используется баллон с давлением 61-70 см вод. ст. На 50-60 миллилитровый шприц, заполненный 30 мл стерильного физиологического раствора, присоединяется игла 15 G. Игла вставляется в трубку и воздух аспирируется из баллона. После этого баллон наполняется 20 мл раствора, мелкие пузырьки воздуха собираются в один крупный. Оставшийся воздух и жидкость затем аспирируются. Манипуляцию можно повторить несколько раз до тех пор, пока воздух не будет полностью удален из системы. По завершении подготовки баллона на трубку накладывается два москита на 3-4 см от края.
- Выбирается окклюзионная манжета подходящей длины. Используя тот же шприц, игла вставляется в трубку, воздух из манжеты аспирируется до ощущения легкого сопротивления поршня шприца. В зависимости от подобранного размера манжета наполняется 3-5 мл жидкости, мелкие пузырьки воздуха вручную собираются в один крупный, который затем аспирируется вместе с жидкостью. По завершении подготовки манжеты на трубку накладывается два москита на 3-4 см от края.
- Для подготовки помпы концы обеих трубок необходимо поместить в сосуд со стерильным физиологическим раствором, держа помпу под углом 45 градусов таким образом, чтобы черная трубка находилась сверху. Груша помпы сжимается и отпускается до тех пор, пока воздух не будет полностью удален из системы. По завершении манипуляции, будучи все еще погруженными в раствор, каждая трубка зажимается двумя москитами на расстоянии 4-5 см от конца. Все компоненты системы по завершении подготовки помещаются в лоток со стерильным физиологическим раствором.
- Для размещения манжеты под уретру подводится диссектор с той же стороны, где будет находиться баллон-регулятор давления и помпа.
- С противоположной стороны под уретру проводится проушина манжеты, при этом сетка манжеты должна смотреть наружу, а «подушка» – по направлению к уретре. Трубка продевается в отверстие манжеты. Первый «москит» при этом разжимается и вновь накладывается на ту часть трубки, которая уже проведена через отверстие. После этого разжимается второй зажим, вновь накладывается возле первого, и трубка проводится в отверстие до конца.
- Манжета фиксируется на уретре петлей замкового механизма (рис. 2).
- Следует ротировать манжету таким образом, чтобы замковый механизм более не прилегал к вентральной поверхности уретры, а располагался с той же стороны, где будет имплантирован баллон-регулятор давления и помпа.
- Рана затем укрывается стерильными салфетками, сверху дополнительно накрывается стерильным бельем.
- Для имплантации баллона-регулятора давления на соответствующей стороне параллельно и на 4 см выше паховой связки проводится кожный разрез длиной 5 см. Рассекается подкожная клетчатка, апоневроз наружной косой мышцы живота. Продвигаясь тупым путем через апоневроз и затем волокна наружной косой мышцы живота, в позадилонном пространстве формируется карман для баллона.
- Отступя в ране на 1 см каудальнее разреза апоневроза, при помощи диссектора в апоневрозе формируется контрапертура, использование которой облегчает имплантацию баллона и позволяет не накладывать швы-держалки. Заведя диссектор в позадилонное пространство через контрапертуру, захватывается конец трубки баллона, «москиты» при этом попеременно разжимаются и накладываются вновь по мере продвижения трубки через ткани.
- После установки баллон наполняется 23 мл стерильного физиологического раствора, используя шприц с тупой иглой 15 G.
- После наполнения баллона апоневроз ушивается непрерывным рассасывающимся швом.
- Для установки помпы в абдоминальный разрез заводится корнцанг и, «скользя» по апоневрозу, при помощи тупой диссекции формируется ложе в мошонке на ипсилатеральной стороне. Помпа помещается в сформированный карман, деактивационная кнопка при этом должна смотреть латерально и кпереди. На ткани мошонки, окружающие трубку сразу над помпой, накладывается зажим Бэбкок, фиксируя помпу в сформированном кармане.
- Используя длинный зажим, трубка манжеты проводится через промежностный разрез по направлению к абдоминальному и выводится в рану. При этом москиты попеременно разжимаются и накладываются вновь по мере прохождения трубки через ткани.
- Чтобы соединить трубки, необходимо предварительно переместить москиты на трубки в глубине раны и, учитывая анатомию пациента, отрезать ножницами излишки трубок строго перпендикулярно их оси.
- При соединении трубок необходимо соблюдать цветовую маркировку: черная трубка баллона соединяется с черной трубкой помпы, а прозрачная трубка манжеты соединяется с прозрачной трубкой помпы.
- На каждую трубку надевается замковое кольцо. После этого на конец одной трубки надевается коннектор, при этом трубка должна упираться в перегородку, что можно проверить через окно коннектора. Оба конца трубок соответствующего цвета промываются шприцом с иглой 22 G, после чего конец второй трубки вставляется в коннектор.
- Убедившись, что оба конца трубок касаются перегородки, коннектор помещается в бранши инструмента для соединения трубок, ручки которого сжимаются до упора, пока стопор одной ручки не коснется второй (рис. 3).
- Те же шаги выполняются с трубками другого цвета.
- Только убедившись в полноценном соединении трубок, можно снимать зажимы москит.
- После того, как трубки были соединены, необходимо корректным образом деактивировать систему. Для этого нужно несколько раз надавить на грушу (мягкую часть) помпы, чтобы удалить всю жидкость из манжеты. Затем нужно подождать, пока помпа частично заполнится жидкостью, и когда в груше будет оставаться небольшое углубление, необходимо нажать кнопку деактивации.
- Ткани промежности ушиваются в 3-4 слоя непрерывным рассасывающимся швом 3/0, начиная с бульбоспонгиозной мышцы. Важно убедиться в отсутствии «мертвого пространства», т.к. это может привести к образованию серомы или гематомы.
- В установке страховых дренажей нет необходимости.
- Подкожная клетчатка передней брюшной стенки ушивается узловыми рассасывающимися швами 3/0.
- Кожные швы.
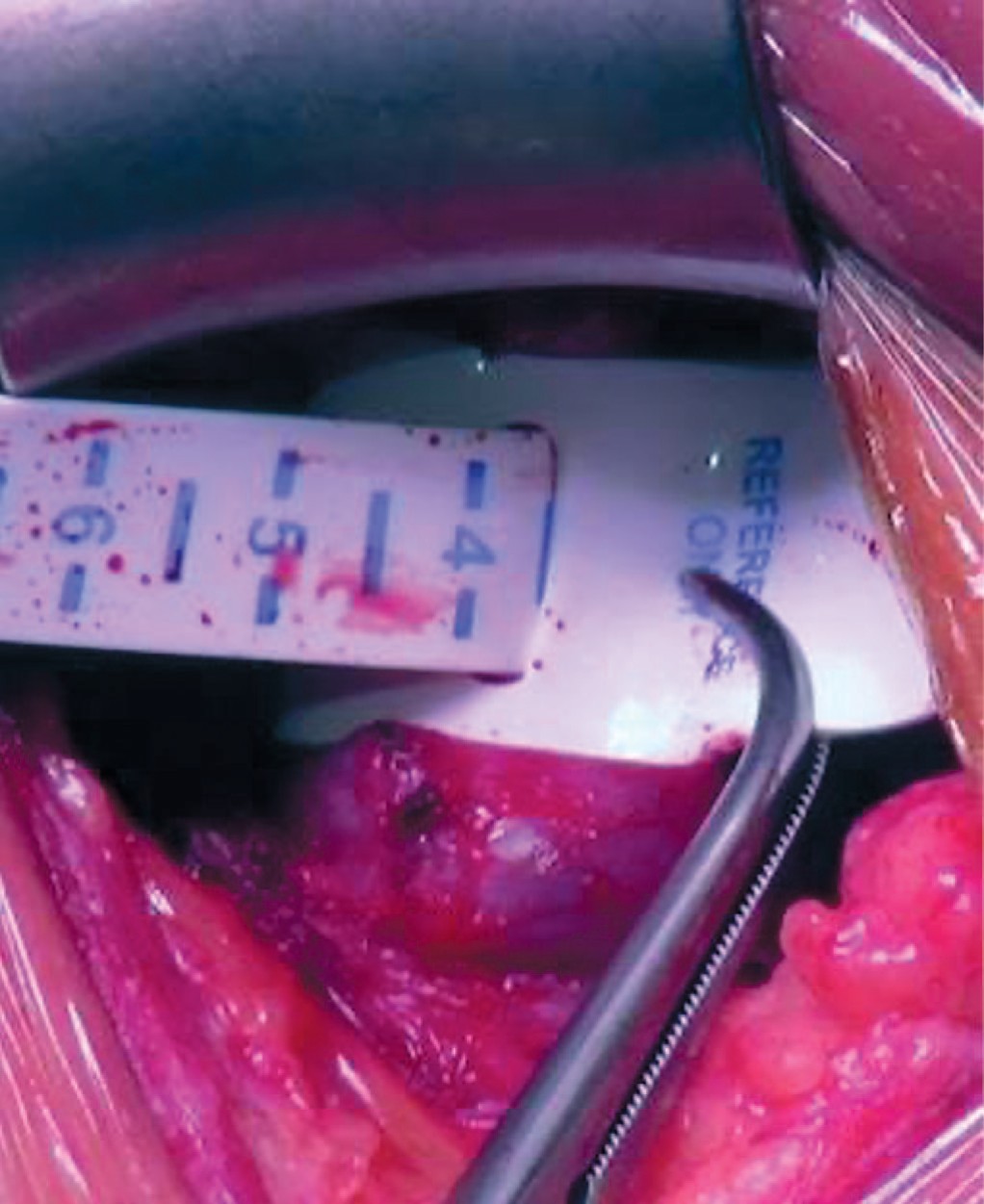
Рис. 1. Измерение окружности уретры
Fig. 1. Urethral circumference measurement
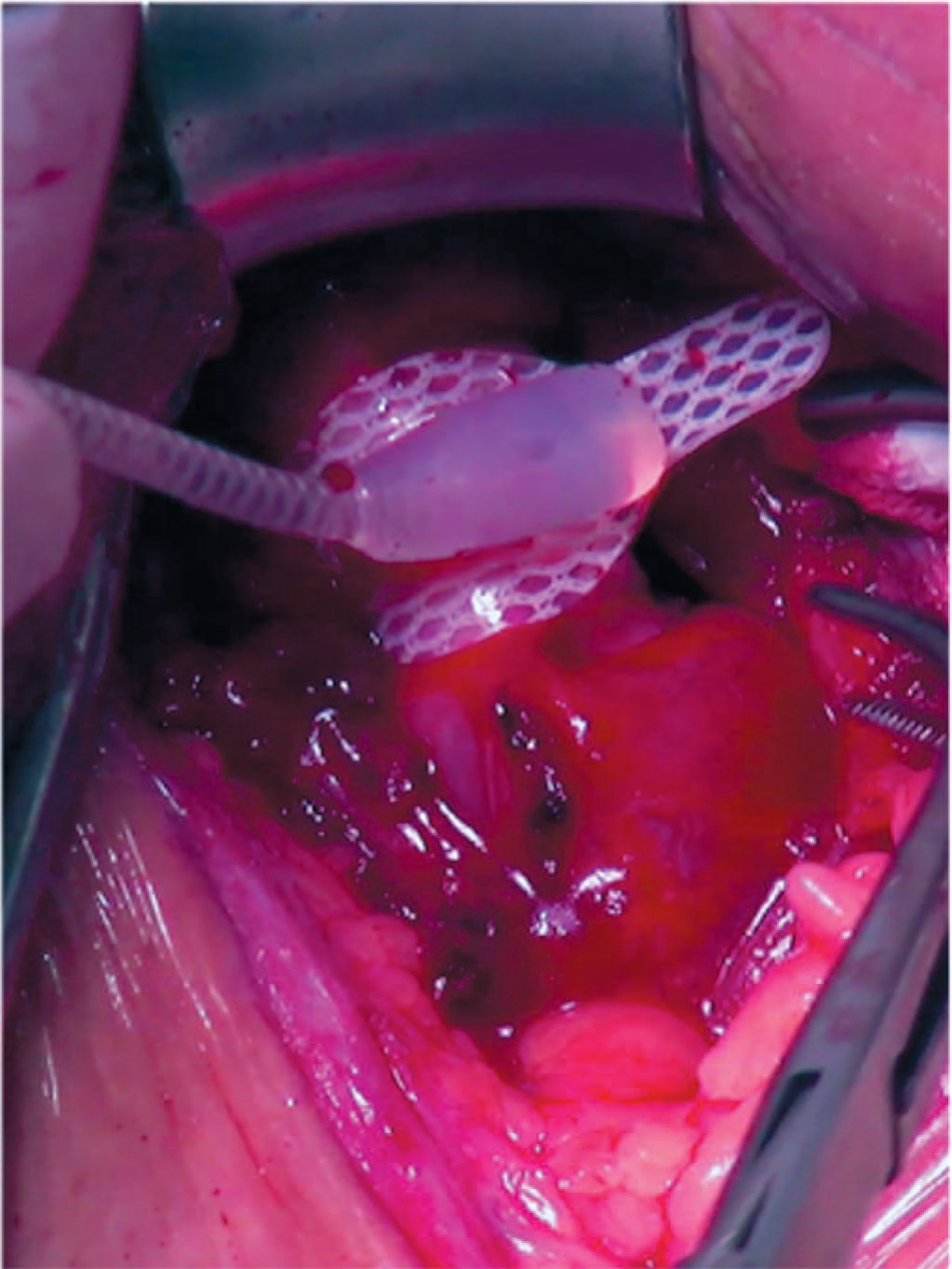
Рис. 2. Размещение манжеты на уретре
Fig. 2. Cuff placement on the urethra
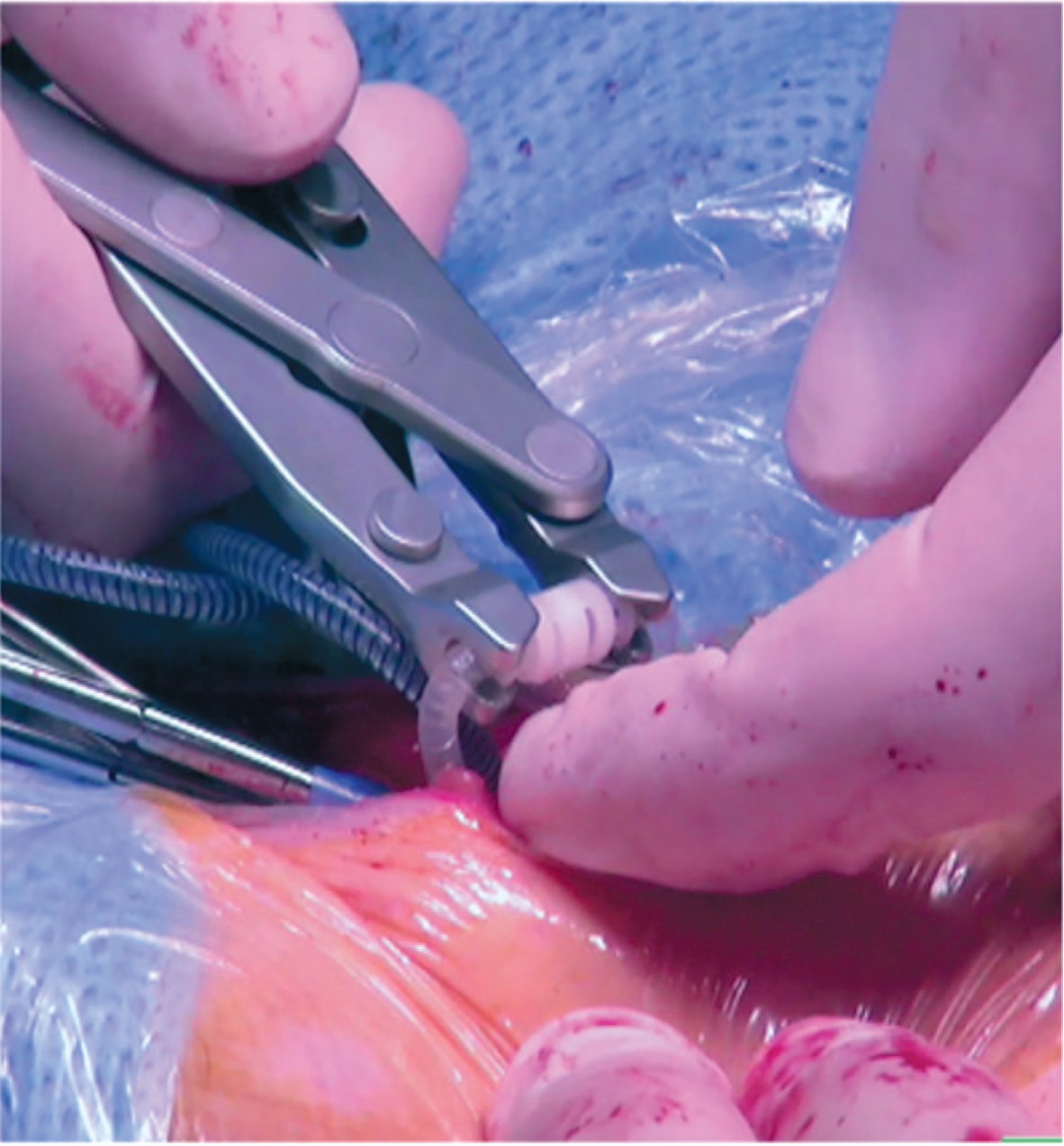
Рис. 3. Соединение трубок при помощи инструмента
Fig. 3. Tubing ends are connected using assembly too
Транскорпоральная установка манжеты
При повторной имплантации вследствие эрозии уретры или при наличии скомпрометированных тканей уретры в результате уретропластики или травмы уретры в анамнезе, возможно выполнение транскорпоральной установки манжеты [22]. Манжета при этом проводится через кавернозную ткань и устанавливается вокруг уретры, укрытой белочной оболочкой кавернозных тел. Использование этой техники уменьшает риск повреждения тканей уретры, а главное увеличивает объем тканей между просветом уретры и манжетой сфинктера, что снижает риск эрозии уретры под манжетой. Хотя и существуют определенные риски, у большинства сексуально активных мужчин эректильная функция при использовании этой техники остается сохранной [23, 24].
Особенности имплантации при транскорпоральной методике
- Определяется место установки манжеты. На белочную оболочку кавернозных тел накладываются швы-держалки латеральнее краев уретры на 2 см. Между ними с каждой стороны проводится продольный разрез белочной оболочки длиной 2 см.
- Используя тупую диссекцию, создается туннель в кавернозной ткани между двумя корпоротомиями. Таким образом, создается воротник из белочной оболочки по дорзолатеральной полуокружности спонгиозного тела (рис. 4А).
- Через сформированный туннель проводится измеритель для определяется длины манжеты сфинктера.
- Не удаляя измеритель, позади уретры между собой сшиваются латеральные края корпоротомий.
- Проводится установка окклюзионной манжеты (рис. 4Б).
- Дальнейшие этапы операции те же, что и при стандартной методике установки манжеты.
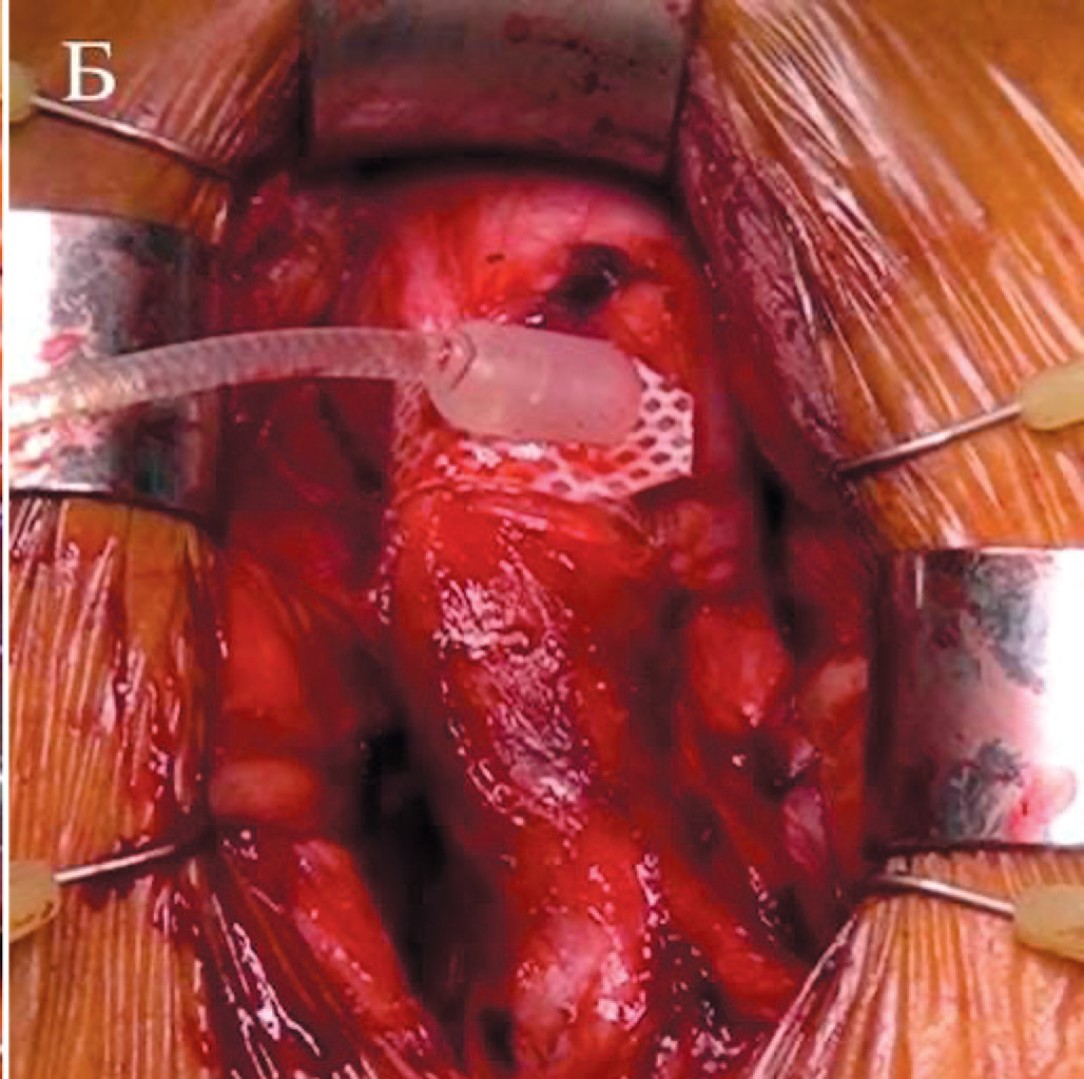
Рис. 4. Транскорпореальная установка манжеты: А - При помощи тупой диссекции между кавернозными телами формируется туннель, который затем вскрывается, Б - манжета установлена на уретре
Fig. 4. Transcorporeal cuff placement. A - The tunnel between corpora cavernosa is created using blunt dissection, then opened sharply, B – the cuff is placed on the urethra
ИМПЛАНТАЦИЯ УРЕТРАЛЬНОГО МУЖСКОГО СЛИНГА
Положение пациента и подготовка операционного поля
- Пациент укладывается в литотомическую позицию, ноги сгибаются под углом 90 градусов, при этом коленные суставы пациента разводятся в стороны и находятся на уровне 0,5 метра выше уровня операционного стола. Край ягодиц должен находиться на конце операционного стола или выходить за края на 5 см.
- Операционный стол приводится в положение Тренделенбурга на 15-30 градусов.
- Двукратная обработка операционного поля раствором антисептика (спиртовой раствор хлоргексидина или повидон йода).
- Область предстоящей операции обкладывается стерильным операционным бельем для проведения промежностного и подпаховых разрезов, анус должен быть изолирован ввиду высокого риска контаминации.
- Катетеризация мочевого пузыря уретральным катетером Фолея 14-16 Ch.
Техника операции
- Производится кожный промежностный разрез 6- 8 см по срединной линии. Используя монополярный коагулятор, рассекаются фасции промежности и жировая клетчатка до бульбоспонгиозной мышцы.
- Размещается одноразовый ретрактор Lone Star (ретрактор Скотта), фиксируются крючки для обеспечения адекватной экспозиции операционного поля.
- По срединной линии рассекается бульбоспонгиозная мышца, обнажая подлежащее спонгиозное тело бульбозного отдела уретры.
- Спонгиозное тело бульбозного отдела уретры выделяется в проксимальном направлении по вентральной поверхности и с латеральных сторон.
- После выделения луковицы спонгиозного тела, ниже него определяется сухожильный центр промежности.
- Фиброзные волокна между луковицей спонгиозного тела и сухожильным центром пересекаются, что позволяет сделать луковицу более подвижной. Эта зона и будет являться проксимальной границей расположения слинга на уретре. С целью минимизации риска повреждения бульбарных артерий и спонгиозного тела рекомендуется пересекать волокна сухожилия постепенно и только по срединной линии. При этом следует постоянно проверять проксимальную смещаемость проксимальной части бульбозной уретры вглубь на 2-4 см.
- По окончании диссекции необходимо визуально и пальпаторно определить место предполагаемого выкола троакара с каждой стороны. Оно должно располагаться в вершине угла, образованного латеральным краем уретры и медиальный краем кавернозного тела и ветви лонной кости (рис. 5).
- Для выполнения следующих шагов необходимо убрать крючки и ретрактор.
- Пальпаторно определяются верхняя и нижняя ветви лобковой кости и запирательное отверстие.
- Используя маркер, отмечается место будущего вкола, который находится на 1,5-2 см латеральное угла, образуемого ветвями лобковой кости в верхнее-внутреннем квадранте запирательного отверстия. Для того чтобы правильнее определить место разреза, можно использовать инъекционную иглу. Вкол иглы проводятся параллельно бедренной кости и по направлению к копчику. В случае, если игла упирается в ветвь лобковой кости, необходимо сделать новый вкол несколько латеральнее.
- После определения корректного места кожа над ним рассекается коротким разрезом около 0,5 см. Данные маневры выполняются с обеих сторон. При этом линия, соединяющая разрезы, должна быть параллельна полу и перпендикулярна спонгиозному телу.
- Для каждой стороны выбирается соответствующий троакар. Ручка троакара располагается под углом 45 градусов к срединной линии пациента. Кончик инструмента помещается в соответствующий разрез и согласно подобранной до этого траектории медленно, но уверенно проводится в ткани. При этом по мере прокалывания слоев эндопельвикальной фасции ощущаются два «щелчка». После второго «щелчка» необходимо сместить ручку троакара параллельно срединной линии. Указательный палец другой руки хирурга помещается в промежностный разрез в место предполагаемого выкола. Под контролем пальца проводится выкол троакара в промежностную рану.
- При помощи белого коннектора ручка слинга прикрепляется к троакару, при этом нужно убедиться, что отметки на слинге смотрят наружу.
- Троакар поворачивается в обратном направлении, рукава слинга вытягиваются наружу до тех пор, пока средняя часть (тело) слинга не окажется по срединной линии промежности напротив уретры.
- На рукав слинга накладывается зажим сразу под отметкой на пластиковой оболочке. Сетка слинга вместе с пластиковой оболочкой отсекается выше наложенного зажима. Те же шаги повторяются на другой стороне.
- Слинг подтягивается за рукава таким образом, чтобы тело слинга прилегало к спонгиозному телу, при этом проксимальной границей расположения слинга является выполненная ранее маркировка центрального сухожилия.
- Тело слинга фиксируется к спонгиозному телу узловым рассасывающимся швом 4-0, при этом иглу следует выкалывать на расстоянии как минимум двух пор от края сетки (рис. 6).
- Перед репозицией бульбозного отдела уретры следует удалить уретральный катетер.
- Далее слинг подтягивается за рукава, тем самым осуществляя проксимальную репозицию бульбозного отдела уретры (луковицы спонгиозного тела) на 4-6 см вглубь. Мы рекомендуем проведение гибкой уретроцистоскопии, чтобы убедиться в отсутствии повреждения уретры, а, главное, в достижении полной коаптации наружного сфинктера.
- После того как адекватное натяжение слинга достигнуто, с рукавов слинга снимаются зажимы, удаляются пластиковые кожухи.
- Рукава слинга отрезаются на уровне кожи и фиксируются кожным швом.
- Ткани промежности, начиная с бульбоспонгиозной мышцы, ушиваются в 3 слоя непрерывным рассасывающимся швом 3/0. Важно убедиться в отсутствии «мертвого пространства», т.к. это может привести к образованию серомы или гематомы.
- В установке страховых дренажей нет необходимости.
- Кожные швы.
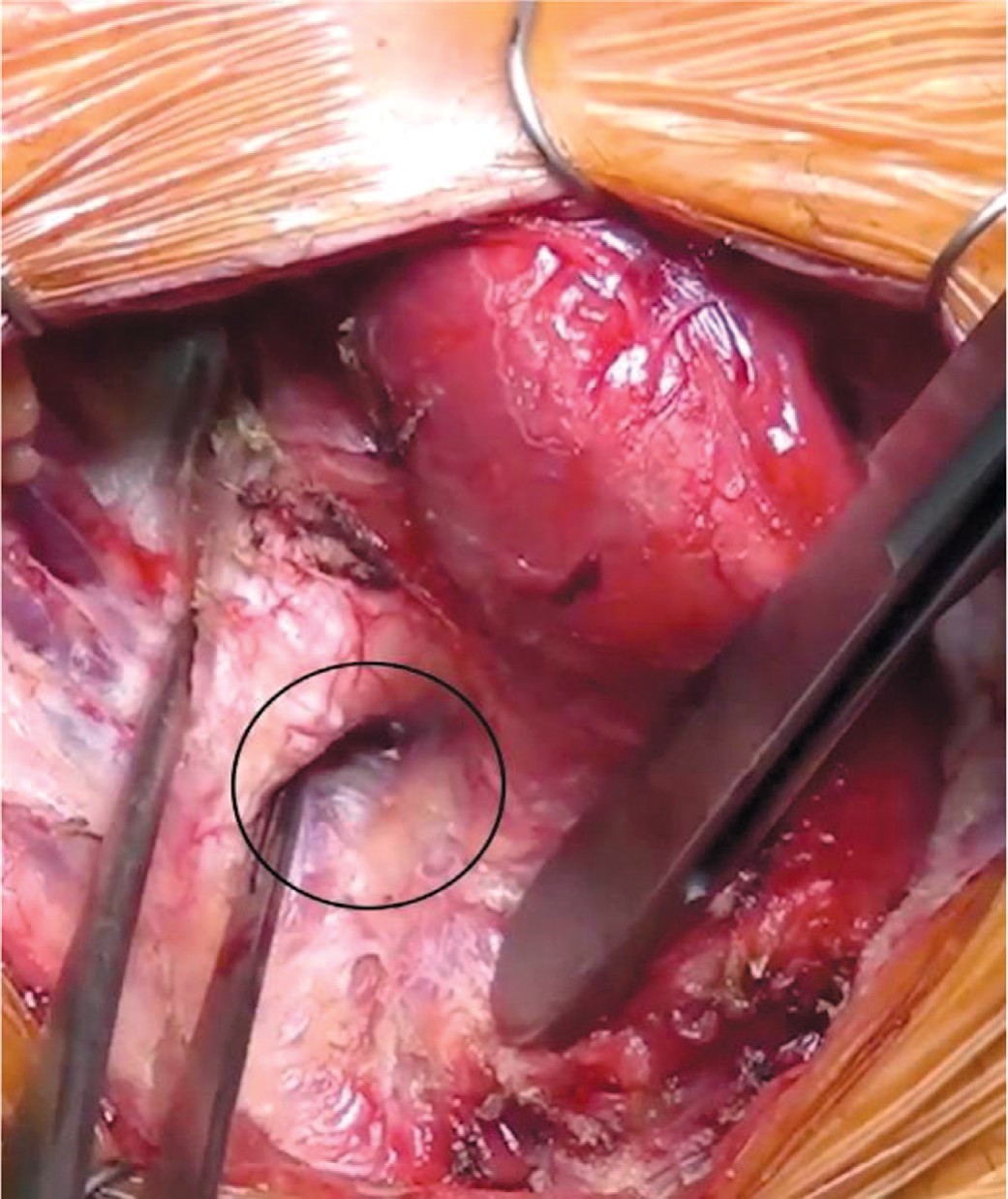
Рис. 5. Черным кругом отмечено место выкола троакара, которое находится в вершине угла, образованного латеральным краем спонгиозного тела и медиальным краем кавернозного тела
Fig. 5. Black circle demonstrates the trocar’s exit spot in the perineum, which is located in the apex of the angle between lateral edge of the corpus spongiosum and the medial edge of the corpus cavernosum
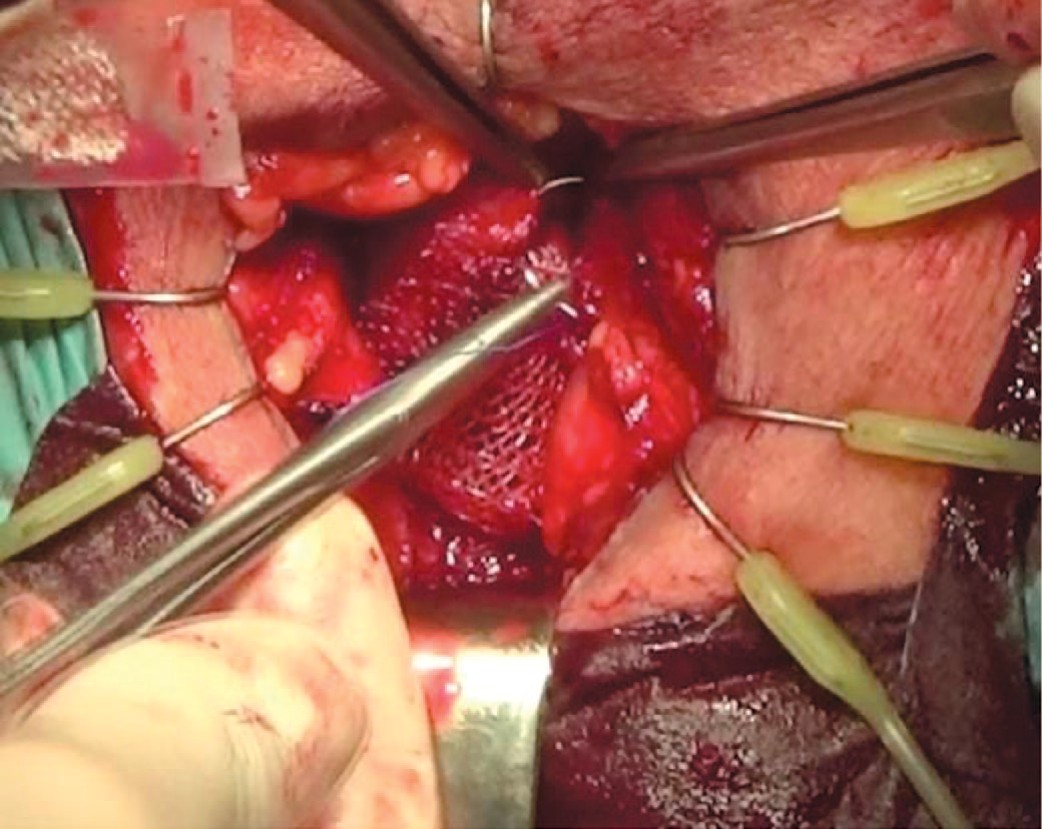
Рис. 6. Фиксация слинга
Fig. 6. Sling fixation
ЗАКЛЮЧЕНИЕ
Нами представлены показания к оперативному лечению стрессового недержания мочи у мужчин, критерии отбора пациентов для имплантации искусственного сфинктера мочевого пузыря и установки уретрального слинга, а также подробно описана техника этих оперативных вмешательств, что поможет урологам на этапе их освоения.
ЛИТЕРАТУРА
- Abrams P, Cardozo L, Fall M, Griffiths D, Rosier P, Ulmsten U, et al. The standardisation of terminology of lower urinary tract function: report from the Standardisation Sub-committee of the International Continence Society. Neurourol Urodyn 2002;21(2):167-178. https://doi.org/10.1002/nau.10052.
- Burkhard FC, Bosch JLHR, Cruz F, Lemack GE, Nambiar AK, Thiruchelvam N, Tubaro A. Urinary incontinence. EAU Guidelines. Available from: https://uroweb.org/ guideline/urinary-incontinence/ [cited 2020 Nov 16].
- Kopp RP, Marshall LM, Wang PY, Bauer DC, Barrett-Connor E, Parsonsa JK. The Burden of Urinary Incontinence and urinary bother among elderly prostate cancer survivors. Eur Urol 2013;64(4):672–679. https://doi.org/10.1016/j.eururo.2013.03.041.
- Ventimiglia E, Folkvaljon Y, Carlsson S, Bratt O, Montorsi F, Volz D, et al. Nationwide, population‐based study of post radical prostatectomy urinary incontinence correction surgery. J Surg Oncol 2018;117(2):321–327. https://doi.org/10.1002/jso.24816.
- Gontijo Bernardes MFV, de Cássia Chagas S, de Resende Izidoro LC, Magalhaes Veloso DF, Machado Chianca TC, Pereira da Mata LRF. Impact of urinary incontinence on the quality of life of individuals undergoing radical prostatectomy. Rev Lat Am Enfermagem 2019;27:e3131. https://doi.org/10.1590/1518-8345.2757.3131.
- Comiter CV, Dobberfuhl AD. The artificial urinary sphincter and male sling for postprostatectomy incontinence: Which patient should get which procedure? Investig Clin Urol 2016;57(1):3–13. https://doi.org/10.4111/icu.2016.57.1.3
- Chen YC, Lin PH, Jou YY, Lin VCH. Surgical treatment for urinary incontinence after prostatectomy: a meta-analysis and systematic review. PLoS One 2017;12(5):e0130867. https://doi.org/10.1371/journal.pone.0130867.
- Cordon BH, Singla N, Singla AK. Artificial urinary sphincters for male stress urinary incontinence: current perspectives Med Devices 2016;9:175–183. https://doi.org/10.2147/ MDER.S93637.
- da Silva LA, Simonetti R, da Silva EMK. Adjustable sling for the treatment of postprostatectomy urinary incontinence: systematic review and meta-analysis. Einstein 2019;17(4):eRW4508. https://doi.org/10.31744/einstein_journal/2019RW4508.
- Ostrowski I, Śledź E, Ciechan J, Golabek T, Bukowczan J, Przydacz M, Wiatr T., Stangel-Wojcikiewicz K., Chłosta PL. Current interventional management of male stress urinary incontinence following urological procedures. Cent European J Urol 2015;68(3):340–347. https://doi.org/10.5173/ceju.2015.616.
- Постановление Правительства Москвы от 24.12.2019 № 1822-ПП «О Территориальной программе государственных гарантий бесплатного оказания гражданам медицинской помощи в городе Москве на 2020 год и на плановый период 2021 и 2022 годов». URL: https://mosgorzdrav.ru/ru-RU/targets/default/card/17.html (Дата обращения 16 ноября 2020 г.). [Resolution оf the Government of Moscow of 24.12.2019 No. 1822-PP «Оn the territorial program of state guarantees of free medical care for citizens in the city of Moscow for 2020 and for the planning period of 2021 and 2022». Available from: https://mosgorzdrav.ru/ru-RU/targets/default/card/17.html [cited 2020 Nov 16]. (In Russian)].
- Scott FB, Bradley WE, Timm GW. Treatment of urinary incontinence by an implantable prosthetic urinary sphincter. J Urol 1974;112(1):75-80. https://doi.org/0.1016/ s0022-5347(17)59647-0.
- Silva LA, Andriolo RB, Atallah ÁN, da Silva EMK. Surgery for stress urinary incontinence due to presumed sphincter deficiency after prostate surgery. Cochrane Database Syst Rev 2014;(9):CD008306. https://doi.org/10.1002/14651858.CD008306.pub3.
- Chung E. Contemporary surgical devices for male stress urinary incontinence: a review of technological advances in current continence surgery. Transl Androl Urol 2017;6 (Suppl 2):S112–S121. https://doi.org/ 10.21037/tau.2017.04.12.
- Brant WO, Martins FE. Artificial urinary sphincter. Transl Androl Urol 2017;6(4):682–694. https://doi.org/10.21037/tau.2017.07.31.
- Light JK, Reynolds JC. Impact of the new cuff design on reliability of the AS800 artificial urinary sphincter. J Urol 1992;147(3):609-611. https://doi.org/10.1016/s0022-5347(17)37319-6.
- Rehder P, Gozzi C. Transobturator sling suspension for male urinary incontinence including post-radical prostatectomy. Eur Urol 2007;52(3):860-866. https://doi.org/10.1016/ j.eururo.2007.01.110.
- Meisterhofer K, Herzog S, Strini KA, Sebastianelli L, Bauer R, Dalpiaz O. Male Slings for Postprostatectomy Incontinence: A Systematic Review and Meta-analysis. European Urology Focus 2019;6(3):575-592. https://doi.org/10.1016/j.euf.2019.01.008
- Grabbert M, Mumm J-N, Klehr B, Kretschmer A, Gebhartl P, Gozzi C et al. Extended follow-up of the AdVance XP male sling in the treatment of male urinary stress incontinence after 48 months: Results of a prospective and multicenter study. Neurourology and Urodynamics 2019;38(7):1973-1978. https://doi.org/10.1002/nau.24101
- Sandhu JS, Breyer B, Comiter C, Eastham JA, Gomez C, Kirages DJ, et al. Incontinence after prostate treatment: AUA/SUFU Guideline. J Urol 2019;202(2):369-378. https://doi.org/10.1097/JU.0000000000000314.
- Guralnick ML, Miller E, Toh KL, Webster GD. Transcorporal artificial urinary sphincter cuff placement in cases requiring revision for erosion and urethral atrophy. J Urol 2002;167(5):2075-2079.
- Chouhan JD, Terlecki RP. A user's guide for surgery involving the artificial urinary sphincter. Sex Med Rev 2019;7(1):167-177. https://doi.org/10.1016/j.sxmr.2018.10.004.
- Smith PJ, Hudak SJ, Scott JF, Zhao LC, Morey AF. Transcorporal artificial urinary sphincter cuff placement is associated with a higher risk of postoperative urinary retention. Can J Urol 2013;20(3):6773-6777.
- Wiedemann L, Cornu JN, Haab E, Peyrat L, Beley S, Cathelineau X, Haab F. Transcorporal artificial urinary sphincter implantation as a salvage surgical procedure for challenging cases of male stress urinary incontinence: surgical technique and functional outcomes in a contemporary series. BJU Int 2013;112(8):1163-1168. https://doi.org/10.1111/ bju.12386.
- Ko KJ, Kim SJ, Cho ST. Sling surgery for male urinary incontinence including post prostatectomy incontinence: a challenge to the urologist. Int Neurourol J 2019;23(3):185–194. https://doi.org/10.5213/inj.1938108.054.
- Doudt AD, Zuckerman JM. Male slings for post-prostatectomy incontinence. Rev Urol 2018;20(4):158–169. https://doi.org/10.3909/riu080.
- Poon SA, Silberstein JL, Savage C, Maschino AC, Lowrance WT, Sandhu JS. Surgical practice patterns for male urinary incontinence: analysis of case logs from certifying American urologists. J Urol 2012;188(1):205–210. https://doi.org/10.1016/j.juro.2012.03.012.
- Ha YS, Yoo ES. Artificial urinary sphincter for postradical prostatectomy urinary incontinence — is it the best option? Int Neurourol J 2019;23(4):265–276. https://doi.org/10.5213/inj.1938210.105.










Комментарии