А.Д. Кочкин1, Ф.А. Севрюков1, А.В. Кнутов1, Д.В. Семёнычев1, В.П. Сергеев2, А.Б. Новиков3, К.С. Преснов3
1 Урологический центр НУЗ «ДКБ на ст. Горький ОАО «РЖД», Нижний Новгород.
2 ФМБЦ им. Бурназяна ФМБА России, г. Москва. 3 Многопрофильный медицинский центр Банка России, г. Москва
Подковообразная почка впервые была описана di Capri в 1522 году. Однако сообщения о клинических проявлениях заболеваний, ассоциированных с этой аномалией развития, появились много позже, когда в 1761г. был опубликован фундаментальный труд Giovanni Battista Morgnani «De Sedibus et Causis Morborum per Anatomen Indagatis ». В своем бессмертном трактате G.B. Morgnani впервые связал обнаруженные на аутопсии патологические изменения в органах с прижизненными симптомами у различных больных [1, 2].
С частотой 1 на 1000, причем у женщин в два раза реже, чем у мужчин, подковообразная почка, как правило, является следствием хромосомных анеуплоидий (в 20% случаев это трисомии и 60% – синдром Шершевского-Тернера) [3, 4]. В наблюдениях Э.И. Гимпельсона подобный порок развития составил 8,8% от общего числа аномалий почек [5].
С точки зрения патофизиологии проблема возникает на 2-6 неделе гестационного периода, когда нижние порции метанефрогенных бластем, вдруг сливаясь, образуют перешеек. Последний в 90% случаев объединяет нижние сегменты почки, кпереди от аорты и нижней полой вены. Причем именно конфликт перешейка и нижней брыжеечной артерии, на фоне эмбрионального восхождения почек, обуславливает анатомические и позиционные аберрации, характерные для подковообразной почки. В свою очередь особенности строения чашечно-лоханочной системы (ЧЛС) предрасполагают к формированию мочевых камней и гидронефроза, обуславливающих наиболее частые клинические проявления. Тем не менее, около трети пациентов – не имеют явных клинических проявлений этой аномалии развития [6, 7].
Почечно-клеточная карцинома (ПКР) развивается в подковообразной почке чрезвычайно редко. Так, к 2012 году в мировой литературе были описаны лишь 200 подобных случаев [8].
Наиболее эффективным методом лечения почечно-клеточного рака остается оперативный, причем органосохраняющее вмешательство считается приоритетным. Развитие минимально инвазивных технологий привело к практически полному отказу от традиционных операций при локализованных опухолях почки. Так, лапароскопические нефрэктомия и резекция почки давно признаны Европейской ассоциацией урологов методами выбора в лечении ПКР в стадиях Т1-Т2 [9]. Тем не менее, в интернет-ресурсе PubMed, нам удалось найти лишь три упоминания о лапароскопических резекциях подковообразной почки [1012]. Поиск в русскоязычных источниках успехом не увенчался. Кроме чрезвычайно интересной статьи О.Э. Луцевича и Э.А. Галлямова о лапароскопической геминефруретерэктомии с резекцией мочевого пузыря при уротелиальном раке подковообразной почки, мы обнаружили лишь одну статью, соответствующую теме исследования [13]. Однако это клиническое наблюдение было посвящено традиционному, «открытому», вмешательству [14]. Более того, какие-либо данные о лапароскопических резекциях сращенных почек через трансмезентериальный доступ отсутствуют. Последнее обстоятельство побудило нас поделиться собственным первым опытом лапароскопической трансмезентериальной резекции нижнего сегмента подковообразной почки по поводу почечноклеточного рака. Приводим клиническое наблюдение.
Пациентка Х., 27 лет. Беспричинное появление лихорадки до 380С, общей слабости, быстрой утомляемости и чувства тяжести в поясничной области послужили показанием к срочной госпитализации в урологическое отделение одной из районных больниц Нижегородской области. На фоне антибактериальной и противовоспалительной терапии отмечено значительное улучшение самочувствия: болевой синдром и лихорадка купированы. При обследовании обнаружено опухолевое образование подковообразной почки. Для определения тактики дальнейшего лечения направлена в НУЗ «ДКБ ОАО РЖД на ст. Горький» г. Нижний Новгород. В отделении выполнена контрольная магнитно-резонансная томография (МРТ) с внутривенным контрастированием, ангиографией и МР-урографией (рис. 1а-1в, рис. 2). Верифицирована опухоль нижнего сегмента левой половины подковообразной почки 3,8 х 4,9 х 4,1 см, компримирующая нижние группы чашечек; размеры перешейка – 5,3 х 5,2 см. Клинический диагноз сформулирован как «Рак левой половины подковообразной почки сT1N0M0. Анемия средней степени тяжести, компенсированная». В связи с чем 24.08.2015 г. выполнена лапароскопическая трансмезентериальная резекция нижнего сегмента левой половины подковообразной почки.
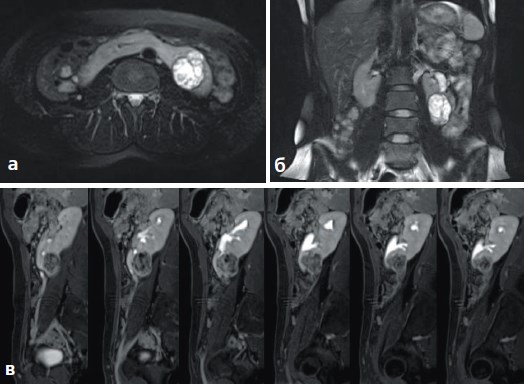
Рис. 1а,б,в. МРТ картина опухоли нижнего сегмента левой половины подковообразной почки, компримирующей нижние группы чашечек
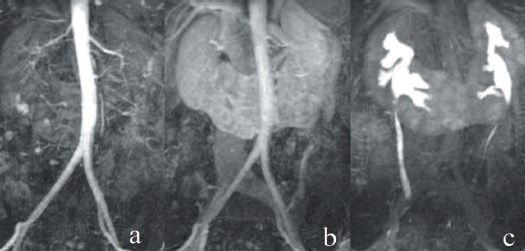
Рис.2. МРТ картина: аартериальная фаза; bвенозная фаза; cэкскреторная фаза
Техника операции (видеопротокол операции доступен по ссылке http://youtu.be/XQQFZgZEBXs). Положение больной «на спине». Оптический троакар в области пупка. После ревизии брюшной полости операционный стол переведен в положение на «здоровую» сторону (300). Рабочие троакары установлены в эпигастрии, левой подвздошной области и по латеральному краю прямой мышцы живота слева. В брыжейке нисходящей кишки сформировано «окно», ограниченное ветвями левых ободочных и нижними брыжеечными сосудами, а так же аркой Риолана (рис. 3). Над перешейком подковообразной почки осуществлен доступ к абдоминальной аорте; у места отхождения нижней брыжеечной артерии, выделена артерия перешейка (рис. 4). Выполнена параортальная лимфодиссекция. Мобилизована почечная ножка левой половины «подковы», представленная двумя артериями и одной веной. Обнажены лоханка и левый мочеточник. В воротах выделены, клипированы Hem-o-lok и пересечены обе большие чашечки нижнего сегмента почки, компримированные опухолью (рис. 5). Перешеек дважды лигирован капроновой нитью и прошит интракорпорально, после чего пересечен монополярным крючком (рис. 6). Почечные артерии раздельно пережаты сосудистыми клеммами. Холодными ножницами, в пределах здоровых тканей, нижний сегмент левой половины почки отсечен вместе с опухолью, нижней группой чашечек и перешейком. Непрерывный обвивной шов паренхимы почки укрыт гемостатической пластиной «Тахокомб» (рис. 7а, 7б). Продолжительность тепловой ишемии – 19 минут. Контроль гемостаза. Зона операции дренирована через рану одного из троакаров и прикрыта большим сальником. «Окно» брыжейки не ушивалось. Препарат извлечен в контейнере, через минилапаротомию по Пфаненштилю (рис. 8, рис 9а, 9б). Объем кровопотери до 100 мл. Продолжительность вмешательства 210 минут.
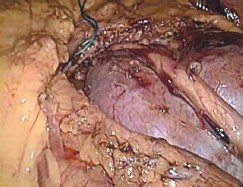
Рис. 3. Через «окно» в брыжейке нисходящей кишки выделены перешеек, левая половина подковообразной почки, ее мочеточник и лоханка
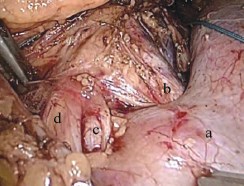
Рис. 4. аперешеек; bаорта; cартерия перешейка; dнижняя брыжеечная артерия
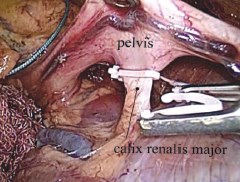
Рис. 5. В воротах выделены, клипированы Hem-o-lok и пересечены обе большие чашечки нижнего сегмента почки, компримированные опухолью
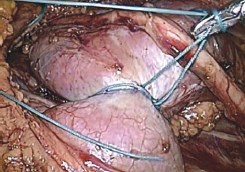
Рис. 6. Перешеек лигирован интракорпорально
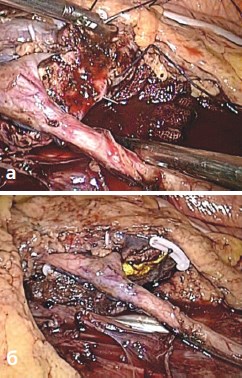
Рис. 7а, б. Непрерывный обвивной шов паренхимы почки (7а) укрыт гемостатической пластиной «Тахокомб» (7б)
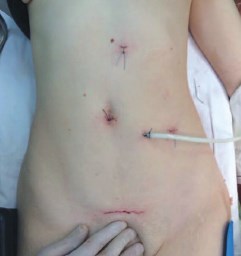
Рис. 8. Вид послеоперационных ран
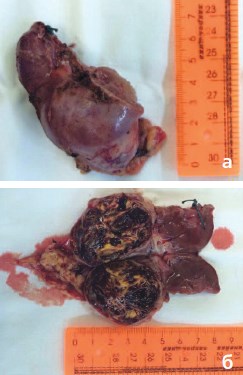
Рис. 9а, б. Макропрепарат: нижний сегмент левой половины подковообразной почки, отсеченный вместе с опухолью, нижней группой чашечек и перешейком
Послеоперационный период гладкий. Пациентка активизирована в день операции. Проводилась посиндромная терапия, профилактика инфекционных и тромбоэмболических осложнений. Дренаж удален на следующий послеоперационный день. В удовлетворительном состоянии пациентка выписана на пятые сутки после операции. В тот же день выполнена экскреторная урография – функция почек сохранена, своевременна и адекватна; затеков контрастного вещества нет (рис. 10).
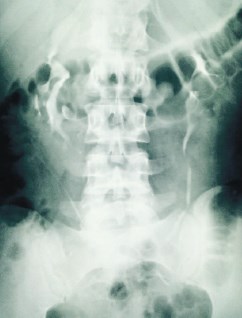
Рис. 10. Экскреторная урография, выполненная на 5-е сутки после операции (15 мин.)
Гистологическое заключение – светлоклеточный вариант почечноклеточного рака, края резекции свободны от опухолевого роста; в удаленных лимфатических узлах метастазов нет.
ОБСУЖДЕНИЕ
Хирургическое лечение рака подковообразной почки считается технически сложной задачей даже в традиционном, «открытом» исполнении. Последнее обусловлено не только анатомическими особенностями строения собирательной системы, вариабельностью кровоснабжения, но и наличием перешейка, который в значительной степени ограничивает мобильность органа, затрудняя доступ к задней поверхности почки [14]. A. Khan при обзоре работ, посвященных лапароскопической геминефрэктомии при различных заболеваниях подковообразной почки, отметил, что в подавляющем большинстве случаев для истмотомии использовался сшивающий аппарат, иногда – сочетание ультразвуковой диссекции и биполярной коагуляции. Более половины операций были выполнены лапароскопически, со стандартной мобилизацией ободочной кишки. Реже использовались внебрюшинный и мануально-ассистированный доступы [15].
В свою очередь, лапароскопическая резекция почки – сложное оперативное вмешательство, которое требует от хирурга достаточных опыта и мануальных навыков. Мобилизация сосудистой ножки, иссечение опухоли и ушивание раны почки являются наиболее важными этапами операции [16-19].
В собственном наблюдении размеры «окна» в брыжейке ободочной кишки обеспечили оптимальную эргономику на всех этапах вмешательства. Более того, на наш взгляд, при обработке перешейка, трансмезентериальный доступ выгодно отличается от стандартного, предоставляя бóльшую свободу маневра. Быстрый, через минимальную толщину тканей, прямой выход на перешеек и абдоминальную аорту, гарантировал возможность безопасной прецизионной диссекции, лимфаденэктомии и истмотомии. Последнюю удалось осуществить без лигирования артерии перешейка, не прибегая к сшивающим аппаратам, ограничившись интракорпоральной перевязкой капроном и пересечением монополярным крючком. Особенности ЧЛС подковообразной почки позволили выполнить препаровку чашечек и сегментарных сосудов в воротах почки. Таким образом, нижние группы больших чашечек, подлежавшие удалению с опухолью, были обработаны до этапа отсечения нижнего сегмента левой половины почки. Этот прием не потребовал тепловой ишемии, а клипсы Hem-o-lok позволили надежно герметизировать ЧЛС, не прибегая к интракорпоральному шву лоханки.
ЗАКЛЮЧЕНИЕ
Возможность репликации принципов традиционной онкологии в лапароскопической хирургии, привела к практически полному отказу от «открытых» операций при локализованных опухолях почки [9, 16-19]. В приведенном наблюдении выбор нестандартного доступа и нестандартное использование стандартных инструментов, позволили выполнить лапароскопическую сегментарную резекцию почки, несмотря на особенности строения органа.
ЛИТЕРАТУРА
1. Harris J, Robert E, Köllén B. Epidemiologic characteristics of kidney malformations. // Eur J Epidemiol. 2000. Vol. 16, N 11. P. 985-92.
2. Greene GF, Bissada NK, Madi R. Renal cell carcinoma with caval thrombus extending to the right atrium in a horseshoe kidney: A unique surgical challenge. // Can Urol Assoc J. 2009. Vol. 3, N 5. P. 55-57.
3. Glenn JF. Analysis of 51 patients with horseshoe kidney. // N Engl J Med. 1959. N 261. P. 684-687.
4. Lippe Bl, Geffner ME, Dietrich RB, Boechat MI, Kangarloo H. Renal malformations in patients with Turner syndrome: Imaging in 141 patients. // Pediatrics. 1988. Vol. 82, N 6. P. 852-856.
5. Гимпельсон Э.И. Аномалии почек: клиника, диагностика и лечение. М: Медицина, 1949. 286 c.
6. Руководство по урологии [Под ред. Н.А. Лопаткина]. В 3 томах. Т.2. М: Медицина, 1998. – 768 с.
7. Урология : учеб. для студентов учреждений высш. проф. образования, обучающихся по специальности 060101.65 «Лечеб. дело» по дисциплине «Урология» [под ред. Д. Ю. Пушкаря]. М. : ГЭОТАР-Медиа, 2013. 384 с.
8. Petrovic M, Andrejevic V, Djurasic L, Stamenković V, Acimović M, Pejcić T, Dragoslav B, Hadzi-Djokić J.Tumors of the horseshoe kidney – characteristics and literature review. // Acta Chir Iugosl. 2012. Vol. 59, N 1. P. 53-55.
9. Клинические рекомендации Европейской ассоциации урологов, 2014. – М., 2014. 968 c.
10. Molina WR, Gill IS. Laparoscopic partial nephrectomy in a horseshoe kidney. // J Endourol. 2003. Vol. 17, N 10. P. 905-906.
11. Lee YS, Yu HS, Kim MU, Jang HS, Lee DH, Yeom CD, Hwang JH, Ham WS.Retroperitoneoscopic partial nephrectomy in a horseshoe kidney. // Korean J Urol. 2011. Vol. 52, N 11. P. 795-797.
12. Benidir T, Coelho de Castilhio T, Cherubini G, Cherubini GR, de Almeida Luz M. Laparoscopic partial nephrectomy for renal cell carcinoma in a horseshoe kidney. // Can Urol Assoc J. 2014. Vol. 8, N 11-12. P. e918-920.
13. Луцевич О.Э., Галлямов Э.А., Широкорад В.И., Забродина Н.Б., Преснов К.С., Сергеев В.П., Новиков А.Б. Лапароскопическая геминефруретерэктомия с резекцией мочевого пузыря при уротелиальном раке подковообразной почки. // Урология. 2013. N 3. С. 92-94.
14. Нюшко К. М., Борисов М. А., Калпинский А. С., Алексеев Б. Я., Каприн А. Д. Резекция подковообразной почки у больной почечно-клеточным раком. // Экспериментальная и клиническая урология. 2015. N 1. С. 102-106.
15. Khan A, Myatt A, Palit V, Biyani Ch., Urol D. Laparoscopic heminephrectomy of a horseshoe kidney. // JSLS. 2011. Vol. 15, N 3. P. 415-420.
16. Галлямов Э.А., Сергеев В.П., Широкорад В.И. и др. Лапароскопическая резекция почки: рутинное вмешательство? (Опыт нескольких клиник) // Материалы первого интернационального и четвертого Российского конгресса по эндоурологии и новым технологиям, Батуми, Грузия, 30 октября – 1 ноября. 2014. С. 152-153.
17. Попов С.В., Галлямов Э.А., Луцевич О.Э., Преснов К.С., Новиков А.Б., Орлов И.Н., Забродина Н.Б. Методы гемостаза при эндовидеохирургических нефронсберегающих операциях на почках // Эндохирургия сегодня. 2012. № 2. С. 11-19.
18. Попов С.В., Новиков А.И., Скрябин О.Н., Зайцев Э.В. Эндовидеохирургическое лечение больных с опухолями почек. СПб.: СПбМАПО, 2011. 224с. 19. Gill IS, Kamoi K, Aron M, Desai MM. 800 Laparoscopic partial nephrectomies: A single surgeon series. // J Urol. 2010. Vol. 183, N 1. P. 34-41.
Статья опубликована в журнале"Экспериментальная и клиническая урология" №4 2015, стр.34-37









Комментарии