М.А. Косырева 1,3, Н.Б. Гусева 2,3, А.А. Корсунский 1,3, А.И. Крапивкин 3
- 1 Кафедра детских и инфекционных болезней ФГАОУ ВО Первый МГМУ им. И.М. Сеченова, Москва, Россия
- 2 НИИ хирургии детского возраста ФГБОУ ВО РНИМУ им. Н.И. Пирогова, Москва. Россия
- 3 ГБУЗ «ДГКБ №9 им. Г.Н. Сперанского ДЗМ», Москва, Россия
Нейрогенная дисфункция мочевого пузыря (НДМП) относится к наиболее частым заболеваниям в детском возрасте. Под нашим наблюдением находились 50 детей 5–17 лет с хроническим пиелонефритом и НДМП. На основании выявления типа дисфункции мочевого пузыря разработана лечебная тактика, направленная на ее коррекцию. Контрольное обследование пациентов через 3 месяца свидетельствует о стихании воспалительного процесса в мочевыводящих путях и улучшении уродинамики.
Актуальность
В последние годы все больше изучается влияние различных болезней почек и мочевыводящих путей на качество жизни детей. Особое внимание уделяется нарушениям мочеиспускания в связи с их распространенностью. Нарушения мочеиспускания в большинстве случаев являются постоянными в течение ряда лет и сигнализируют о наличии нейрогенного мочевого пузыря (НМП). НМП – это собирательное понятие, объединяющее большую группу нарушений его эвакуаторной и резервуарной функций, которые возникают при поражении нервных путей, иннервирующих мочевой пузырь (МП). Выделяют нейрогенную дисфункцию МП (НДМП), которая часто сопровождается внутрипузырной гипертензией с отсутствием явных поражений нервной системы. НДМП в детском возрасте является основной причиной рецидивирующей инфекции мочевыводящих путей и пузырно-мочеточникового рефлюкса, в связи с чем необходима ее ранняя диагностика и лечение. Дети с подозрением на НДМП должны обследоваться надлежащим образом с помощью детального сбора анамнеза, записи дневника мочеиспускания, анализа мочи, скринингового ультразвукового исследования почек и МП, урофлоуметрии и измерения остаточной мочи [2]. Благоразумное использование физиотерапии, фармакотерапии для лечения детей с НДМП увеличивает шансы на выздоровление и улучшает качество жизни данных детей [3].
Материалы и методы
Данное исследование проводили с ноября 2018 по апрель 2019 г. на базах нефрологического, нейроурологического отделений ДГКБ №9 им. Г.Н. Сперанского.
Объектом наблюдения являлись 50 детей в возрасте 5–17 лет, поступивших в стационар в связи с обострением хронического пиелонефрита, дисфункцией мочеиспускания без органического поражения спинного мозга. У всех детей из данной группы отмечались жалобы на частые или редкие мочеиспускания, у 36 детей – на недержание мочи, у 40 детей – на частые или редкие позывы на мочеиспускание. В условиях нефрологического отделения всем пациентам проведена необходимая этиотропная, противовоспалительная терапия, однако вышеперечисленные жалобы у пациентов исследуемой группы сохранялись, в связи с чем возникла необходимость выявления типа дисфункции МП и его дальнейшая коррекция.
Всем детям/родителям детей было предложено заполнить дневник мочеиспускания ребенка (см. рисунок) на протяжении 3 дней. Данный дневник представлял собой специальную таблицу, отображающую питьевой режим с объемом выпитой жидкости, частоту ее потребления и распределения в течение дня; частоту мочеиспусканий с количеством выделенной мочи (оценка дневного и ночного диуреза); характеристику позыва и мочеиспускания.
Наибольшее внимание при анализе дневника мочеиспускания уделялось частоте и объему мочеиспусканий. Также по дневнику мочеиспускания за 3 суток была выявлена медиана мочеиспускания для конкретного ребенка (наиболее часто встречающийся объем порции мочеиспускания за 3 суток).
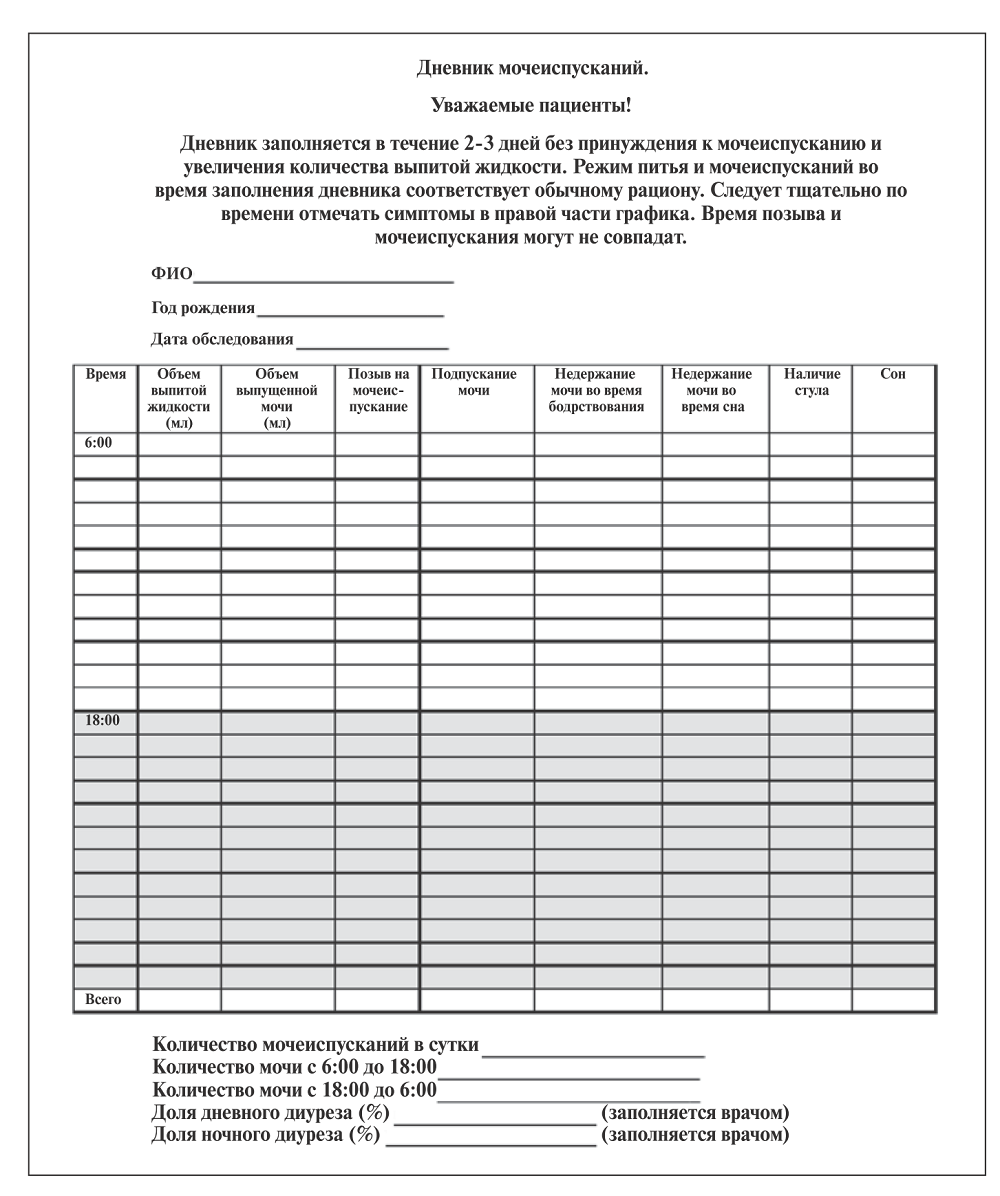
Рис. Дневник мочеиспусканий
Далее всем детям было проведено ультразвуковое исследование (УЗИ) почек, МП на высоте позыва на мочеиспускание при естественном наполнении МП до выявленной медианы. При подтверждении отсутствия пузырно-мочеточникового рефлюкса выполняли урофлоуметрию для определения скорости мочеиспускания, после которой по УЗИ МП определяли наличие остаточной мочи или ее отсутствие.
Принципиальным являлось выполнение исследования при наполнении МП до уровня медианы, т.к. это более адекватно отражало сложившийся у ребенка тип мочеиспускания. Необходимым в плане понимания механизмов развития дисфункции и ее последующей коррекции являлось выявление нарушений в объеме потребляемой жидкости согласно возрастной норме.
Таким образом, при числе мочеиспусканий более 8 за сутки, отсутствии остаточной мочи и стремительном мочеиспускании при скорости больше 20 мл/сек определяли гиперактивный МП (34 детей из 50), а при числе мочеиспусканий менее 5 за сутки, скорости мочеиспускания меньше 20 мл/сек, наличии остаточной мочи выявляли гипоактивный тип дисфункции (16 детей из 50). Диагностический критерий скорости мочеиспускания более или менее 20 мл/сек выбран нами на основании ретроспективного изучения историй болезни детей с установленными типами дисфункции МП.
На основании обследования у всех больных проведена тренировка МП, которая заключалась в дозированном и регламентированном потреблении жидкости и мочеиспускании по индивидуальному графику. Для этого рассчитывался возрастной объем жидкости по массе тела (норма 50 мл на 1 кг массы тела в сутки) при массе тела ребенка до 40 кг, а при массе больше 40 кг он составлял 2 л в сутки, разделенные на равные порции в течение дня. Отрегулирован режим принудительных мочеиспусканий каждые 3 часа, но не менее 7 мочеиспусканий в сутки. Данная последовательность и режимы выполнения указанных действий позволяли учитывать индивидуальные особенности ребенка и соответствие его возрастной форме.
Кроме того, при гиперактивном МП проведены тепловые процедуры в количестве десяти сеансов, а при гипоактивном МП проведено физиотерапевтическое воздействие токами надтональной частоты с мощностью от 3 до 10 Вт, десять сеансов. Мощность токов надтональной частоты определялась индивидуально врачом-физиотерапевтом в зависимости от индивидуальной чувствительности пациента к данному методу лечения.
Суть вышеизложенного способа выявления типа дисфункции МП и последующего лечения НДМП была нами изложена и запатентована, патент на изобретение №2687653 «Способ лечения нейрогенной дисфункции мочевого пузыря у детей» [4].
Далее, на протяжении 3 месяцев дети из исследуемой группы соблюдали питьевой дозированный режим и режим мочеиспусканий. Амбулаторно проведены повторные курсы реабилитации. Дети и родители, осуществляющие за ними уход, были обучены методике лечебной физкультуры для укрепления мышц тазового дна по запатентованной методике Е.Я. Гаткина, Н.С. Хлебутиной и соавт. «Способ реабилитации пациентов с патологией опорно-двигательного аппарата и центральной нервной системы» [5].
Результаты и обсуждение
Контрольное обследование в условиях КДП ДГКБ №9 им. Г.Н. Сперанского через 3 месяца комплексного восстановления функции мочевыводящих путей свидетельствовало об эффективности проведенного лечения и коррекции расстройств мочеиспускания. У всех 50 детей за прошедшие 3 месяца наблюдения рецидивов пиелонефрита не наблюдалось. По данным повторно записанного дневника мочеиспусканий через 3 месяца у 96% детей отсутствовали эпизоды недержания мочи. У всех 50 детей при контрольном УЗИ почек, МП патологических изменений не выявлено. У 48 (96%) детей наличия остаточной мочи после микции также не выявлено, у 2 детей определялась остаточная моча не более 65 мл. По данным урофлоуметрии у 47 (94%) детей отмечена нормализация скорости мочеиспускания.
Заключение
Таким образом, запатентованный способ выявления типа дисфункции МП, заключается в повышении эффективности лечения детей за счет точного выявления особенностей дисфункции МП у конкретного ребенка с фиксацией суточного потребления жидкости, частоты и объема мочеиспусканий, уродинамического исследования с учетом физиологического объема МП, присущего данному ребенку. Комплексный подход к лечению, направленный на восстановление уродинамики, позволяет добиться положительной клинической динамики и, как следствие, улучшает качество жизни ребенка.
ЛИТЕРАТУРА
- Fumincelli L., Mazzo A., Martins J.C., Henriques F.M., Cardoso D., Rodrigues M.A. Quality of Life of Intermittent Urinary Catheterization Users and Their Caregivers: A Scoping Review. Worldviews Evid. Based Nurs. 2017;14(4):324–33.
- Гусева Н.Б., Корсунский А.А., Игнатьева Л.В., Косырева М.А., Божендаев Т.Л., Орехова С.Б. Возможность медицинской реабилитации детей с нейрогенным мочевым пузырем на педиатрическом участке для повышения качества их жизни. Детская и подростковая реабилитация. 2018;2(34):10–5.
- Kakizaki H., Kita M., Watanabe M., Wada N. Pathophysiological and Therapeutic Considerations for Non-Neurogenic Lower Urinary Tract Dysfunction in Children. Low Urin. Tract Sympt. 2016;8(2):75–85. doi: 10.1111/luts.12123. Epub 2015 Nov 30.
- Гусева Н.Б., Корсунский А.А., Косырева М.А., Орехова С.Б., Рункова М.В., Хлебутина Н.С. Патент на изобретение «Способ лечения нейрогенной дисфункции мочевого пузыря у детей». Россия, Федеральный институт промышленной собственности, отделение ВПТБ. 2019. Номер патента: 2687653. Дата публикации:15.05.2019.
- Гаткин Е.Я., Хлебутина Н.С., Абрамов А.Ю., Корсунский А.А., Недашковский О.В., Гусева Н.Б., Лиджиева Т.М., Максимова М.Е., Медведьев А.И. Патент на изобретение «Способ реабилитации пациентов с патологией опорно-двигательного аппарата и центральной нервной системы». Россия, Федеральный институт промышленной собственности, отделение ВПТБ. 2017










Комментарии